Dr. Cecilio F. Velasco Barona – México
Dra. Mara P. Cantú Treviño – México
Contacto
Dr. Cecilio F. Velasco Barona – ceciliovelascobarona@gmail.com
Dra. Mara P. Cantú Treviño – mara_cantut@hotmail.com
1. Introducción
La cirugía de catarata es una de las intervenciones quirúrgicas más comúnmente realizadas en el mundo. Lo ideal es que la catarata se extraiga y se implante un lente intraocular (LIO) en la bolsa capsular o surco ciliar en un solo procedimiento. Sin embargo, la ausencia de soporte capsular adecuado requiere abordajes alternativos, que incluyen el implante de lentes de cámara anterior, LIO con fijación escleral o bien a iris1.
Los lentes intraoculares de cámara anterior brindan buenos resultados, pero se han reportado complicaciones, como edema macular cistoide, glaucoma, uveítis, sinequias anteriores periféricas, ovalización pupilar, atrofia de iris, hifema, pérdida irreversible de células endoteliales y descompensación corneal. Por lo tanto, en los últimos años se han desarrollado técnicas que tienen como objetivo disminuir la incidencia de las complicaciones, siendo así que surge la fijación de los lentes intraoculares a iris o a esclera con o sin sutura.
Los LIO fijados a esclera tienen una ventaja teórica sobre otras técnicas con respecto a las complicaciones, especialmente en ojos con antecedente de traumatismo y en pacientes jóvenes.
 2. Indicaciones para la fijación escleral de lentes intraoculares
2. Indicaciones para la fijación escleral de lentes intraoculares
La fijación a esclera de los lentes intraoculares tiene su principal indicación cuando no hay soporte capsular, sin embargo, también son indicaciones en pacientes jóvenes con expectativa de vida superior a 10 años, cámara anterior poco profunda (<3 mm) o pa- decimientos corneales como distrofia de Fuchs, edema corneal o tenga ya un trasplante de córnea2.
Esta falta de soporte capsular puede ser debida a una cirugía de catarata complicada o a trauma ocular, en cuyo caso son alteraciones anatómicas locales o bien ser secundarias a enfermedades sistémicas, como el síndrome de Marfan, Weill-Marche- sani, homocistinuria y síndrome de pseudoexfoliación estando en la zónula la principal alteración1.
El síndrome de pseudoexfoliación es el factor de riesgo más común para la luxación tardía del lente intraocular y que se estima ocurre en el 1.7 % de los pacientes sometidos a cirugía de catarata dentro de los 25 años posteriores a la cirugía.
Por otro lado, se reporta una incidencia de 1-2 % de ruptura capsular con pérdida de vítreo en cirugía de catarata en países desa- rrollados, lo que puede contraindicar colocación del LIO en la bolsa capsular. Si bien es una incidencia baja, es por mucho la cirugía más frecuente que se lleva a cabo en todo el mundo, por lo tanto, se vuelve un número importante. La condición sistémica común asociada con zónulas debilitadas y subluxación de lente, el síndrome de Marfan, tiene una incidencia de 1 en 5.000 personas2.
¿Reposicionamiento de LIO? ¿Intercambio? ¿Implante secundario?
Situaciones que pueden requerir de fijar un lente intraocular a esclera:
- LIO subluxado, el cual puede ser reposicionado o,
- LIO que no puede reposicionarse y, por lo tanto, debe ser intercambiado, o la presencia de,
- Afaquia que requiere de un implante secundario o bien, cuando,
- El lente intraocular es de una sola pieza y está luxado al vítreo y debe ser reemplazado2.
 3. Técnicas de fijación escleral
3. Técnicas de fijación escleral
Varias técnicas han sido descritas para la fijación escleral de un LIO, dentro de ellas se describen las que utilizan suturas, las que usan pegamento y finalmente las que se fijan solamente dentro de un túnel escleral.
Fijación escleral
Para llevar a cabo la fijación escleral con sutura, es importante tomar en cuenta puntos de referencia anatómicos externos como es el limbo, ya que a partir de éste se identificará el surco ciliar, lugar en donde se colocará la sutura. En cuanto a las técnicas: las suturas pueden colocarse de afuera hacia adentro (ab externo) o de dentro hacia afuera (ab interno).
En cuanto a material de sutura, el polipropileno (Prolene) es el más utilizado, pero el poliéster (Mersilene), polietileno (Novafil) y politetrafluoroetileno (Gore-Tex) también brindan buenos resultados. Se han descrito diferentes técnicas quirúrgicas en donde se detalla la creación de flaps o colgajos, surcos o túneles esclerales para identificar y acceder al surco ciliar y también que sirvan como protección de la sutura. Algunos diseños de lentes de PMMA tienen ojales en las hápticas, que sirven para facilitar la fijación con la sutura.
La fijación escleral con sutura tiene ventajas como son: disminución de trauma corneal y angular, disminución del riesgo de glauco- ma secundario, bloqueo pupilar, y poco o ningún contacto entre el LIO y el iris, lo que reduce el riesgo del síndrome de dispersión pigmentaria y edema macular quístico1.
Técnica de fijación de lente a esclera con sutura
Malbran y sus colegas han sido acreditados con la primera descripción publicada de LIO fijados a esclera con sutura en 1980. Usa una sutura de polipropileno 10-0 para fijar las hápticas del LIO a la esclera en los meridianos de las 3–9, a una distancia de 2 mm posterior al limbo2.
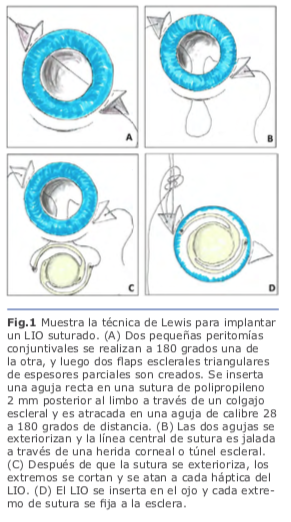
 En 1991, Lewis popularizó el concepto de pases de sutura ab externo con el uso de flaps esclerales para cubrir los nudos de sutura. Presentó el concepto de introducir la aguja de la sutura de polipropileno 10-0 dentro del lumen de una aguja calibre 28g que penetra el globo ocular a 180 grados de distancia de la entrada de la aguja de la sutura. Los puntos de entrada para ambas agujas son medidas a 2 mm por detrás del limbo, lo que, da una posición final de LIO más reproducible en el surco ciliar en comparación con enfoques ab internos. La sutura atraviesa el ojo de surco a surco, y después de que fue externalizado con el uso de un segundo instrumento (gancho de Sinsky) insertado a través de una herida corneal, se corta la sutura a la mitad de ésta, y se fijan a las hápticas del LIO; posteriormente se introduce el lente al interior del globo ocular posicionándolo detrás del iris con las hápticas descansando en el surco ciliar2. Fig. 1
En 1991, Lewis popularizó el concepto de pases de sutura ab externo con el uso de flaps esclerales para cubrir los nudos de sutura. Presentó el concepto de introducir la aguja de la sutura de polipropileno 10-0 dentro del lumen de una aguja calibre 28g que penetra el globo ocular a 180 grados de distancia de la entrada de la aguja de la sutura. Los puntos de entrada para ambas agujas son medidas a 2 mm por detrás del limbo, lo que, da una posición final de LIO más reproducible en el surco ciliar en comparación con enfoques ab internos. La sutura atraviesa el ojo de surco a surco, y después de que fue externalizado con el uso de un segundo instrumento (gancho de Sinsky) insertado a través de una herida corneal, se corta la sutura a la mitad de ésta, y se fijan a las hápticas del LIO; posteriormente se introduce el lente al interior del globo ocular posicionándolo detrás del iris con las hápticas descansando en el surco ciliar2. Fig. 1
Esta técnica es utilizada hoy, con tasas de éxito relativamente buenas. En un reciente estudio, llevado a cabo en 2015, con 13 ojos y seguimiento a largo plazo que varió de 5-10 años, se encontró solo dos ojos con mínima descentración de lentes que no afectó la agudeza visual2.
En la actualidad existe una tendencia hacia el uso de suturas más gruesas, como polipropileno 9-0 y Gore-Tex 7-0 (CV-8) sobre el polipropileno tradicional 10-0, buscando una mayor durabilidad. Múltiples series de casos, análisis retrospectivos y estudios prospectivos informaron una luxación tardía del LIO debido a la ruptura de la sutura secundaria a la degradación del polipropileno 10-0 2.
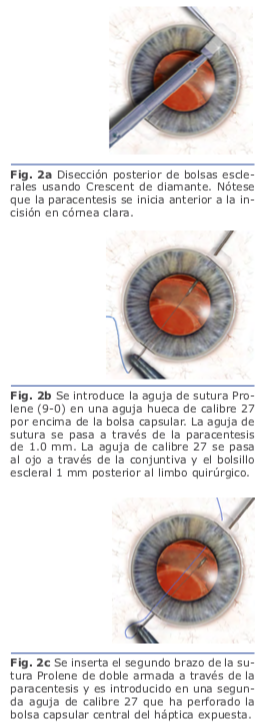
En 2006, Hoffman introdujo la idea de crear bolsas esclerales que no requieran de peritomía conjuntival, pero que permitan una cobertura adecuada de la sutura. Las incisiones se inician en la córnea con 180 grados de separación y usando un cuchillete Crescent, se diseca en grosor parcial en dirección a esclera y abarcando un huso horario. Se hace una paracentesis anterior a cada uno de los bolsillos esclerales. Utilizando una aguja de calibre 27 transconjuntival a través del borde posterior de uno de los bolsillos esclerales, y a una distancia de 1 mm posterior al limbo quirúrgico, se introduce en el interior del globo ocular. De la paracentesis opuesta, un extremo del polipropileno doblemente armado 9-0 en una aguja larga recta se introduce en el ojo y se acopla en la aguja de calibre 27, y la aguja junto con la sutura se externalizan a través del bolsillo escleral. El proceso se repite con el otro extremo del polipropileno para capturar el háptica. Una vez que los dos extremos de la sutura se exteriorizan a través del bolsillo escleral y conjuntiva, los extremos se recuperan del bolsillo escleral con un gancho Sinskey, y el nudo resultante se entierra en el bolsillo escleral a medida que se asegura la sutura2. Fig. 2
Técnica de fijación de lente a esclera sin sutura
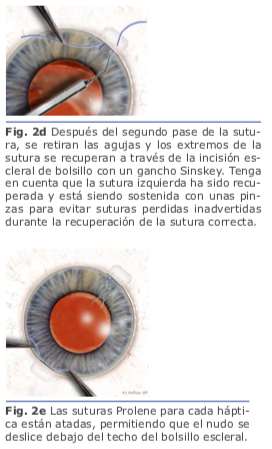 En la fijación escleral sin suturas, las hápticas del LIO se exteriorizan y se fijan dentro de la esclera mediante el uso de flaps o túneles esclerales paralelos al limbo. Una de las ventajas es que se usan lentes de tres piezas sin diseño especial.
En la fijación escleral sin suturas, las hápticas del LIO se exteriorizan y se fijan dentro de la esclera mediante el uso de flaps o túneles esclerales paralelos al limbo. Una de las ventajas es que se usan lentes de tres piezas sin diseño especial.
Recientemente, se ha descrito una técnica de fijación con pegamento de fibrina sin suturas con resultados visuales a corto plazo comparables a los de la fijación escleral suturada. La fijación escleral sin suturas busca evitar las complicaciones asociadas a la degradación de la sutura, la erosión escleral y los pases múltiples a través de la esclerótica y úvea, pero aún se necesitan estudios a largo plazo1.
A Scharioth y colaboradores se les atribuye la primera descripción de la técnica de fijación escleral sin sutura. Se hacen esclerotomías diametralmente opuestas ab externo a una distancia de 1.5-2.0 mm del limbo. Se utiliza aguja de calibre 24 para crear túneles esclerales de 50 % de espesor paralelos al limbo cerca de cada uno de los sitios de esclerotomía. Se inserta un LIO estándar de tres piezas en el ojo, se exteriorizan las hápticas a su vez a través de las incisiones de esclerotomía y se introduce en los túneles esclerales, dejando solo una pequeña porción de cada háptica expuesta entre el túnel escleral y la esclerotomía2.
Implante de LIO intraescleral con disección escleral lamelar guiado por aguja 27G y sin sutura
Yamane describe esta técnica en 2014. Consiste en una incisión esclerocorneal de 2.8mm y 2 disecciones esclerales lamelares de 1.5mm de longitud y aproximadamente 50% de grosor escleral a 1.7 mm del limbo a 180 grados una de la otra. Se inserta un LIO de tres piezas (Tecnis ZA9003; Abbott Medical Optics, Santa Ana, CA) en la cámara anterior con inyector y se mantiene fuera de la cámara anterior el háptica posterior, para evitar que el lente se deslice a la cavidad vítrea. Se realiza una esclerotomía angulada en el final de la disección escleral lamelar con una aguja de calibre 27. El háptica se introduce en la luz de la aguja usando un fórceps. Se rota el LIO y se inserta el háptica posterior en la cámara anterior. Luego se realiza una segunda esclerotomía con una aguja de calibre 27, que pasa a través de la disección escleral lamelar a 180 grados de la primera escle- rotomía. Se introduce el háptica posterior en la luz de la segunda aguja, mientras que la primera aguja se coloca en el párpado y ambas hápticas se externalizan a la esclera con la técnica de doble aguja.
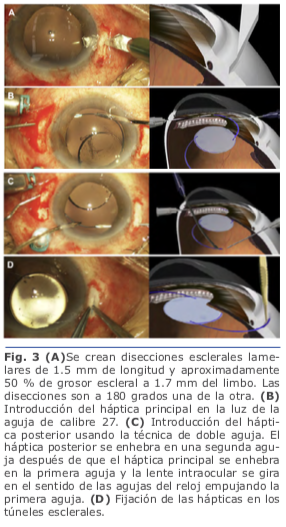 Se realizan los túneles paralelos al limbo de 2 mm de longitud con la aguja de calibre 27 en el final de la disección escleral lame- lar frente a las esclerotomías. Se insertan las hápticas en los túneles de 1.5 mm, y se centra la posición del LIO. Se realiza una iri- dotomía periférica utilizando el cortador de vitrectomía para evitar la captura por el iris del LIO. Se extrae la cánula de infusión, y todos los sitios de esclerotomía se inspeccionan por fugas de heridas3.
Se realizan los túneles paralelos al limbo de 2 mm de longitud con la aguja de calibre 27 en el final de la disección escleral lame- lar frente a las esclerotomías. Se insertan las hápticas en los túneles de 1.5 mm, y se centra la posición del LIO. Se realiza una iri- dotomía periférica utilizando el cortador de vitrectomía para evitar la captura por el iris del LIO. Se extrae la cánula de infusión, y todos los sitios de esclerotomía se inspeccionan por fugas de heridas3.
Fijación de lente intraocular con técnica de doble aguja
En 2017, Yamane modifica su técnica de doble aguja: para evitar la esclerotomía, hace un túnel escleral usando solamente una aguja calibre 27G, con la idea de disminuir el riesgo de hipotonía posoperatoria. Usa un lente de tres piezas que inserta en la cámara anterior con inyector y mantiene el háptica posterior por fuera de la cámara anterior, para evitar que el lente se deslice a cavidad vítrea.
Se crea un túnel escleral a través de la conjuntiva utilizando una aguja de calibre 30 G a 2 mm del limbo.
El háptica principal se introduce en la luz de la aguja con microfórceps. Un segundo túnel escleral se realiza a 180 grados del primero. La segunda háptica es insertada en el lumen de la segunda aguja manteniendo fija la primera aguja. Ambas hápticas se externalizan a la conjuntiva al mismo tiempo, los extremos de las hápticas son cauterizados para generar una brida con un diámetro de 0.3 mm; la brida de las hápticas es empujada hacia atrás y se fija en el túnel escleral. Fig. 4
Segunda háptica – primera modificación de fijación de háptica intraescleral con técnica de doble aguja
La técnica original describe introducir el háptica principal en el lumen de la primera aguja de esclerotomía. Sin embargo, asegurar el háptica principal en la aguja hace que la fijación de la segunda háptica sea aún más difícil.
Kim realizó una modificación a la técnica que implica un abordaje primero del háptica trasera. Agujas de calibre 30G deben utilizarse para mejorar la capacidad de fijar las hápticas. Se preparan dos agujas, una para el háptica del lado izquierdo y una para el derecho. Cada aguja está doblada con el bisel hacia arriba: la aguja del lado derecho está doblada aproximadamente tres cuartos en longitud y la aguja izquierda está doblada en el centro. Ambas están dobladas aproximadamente a 80 grados.
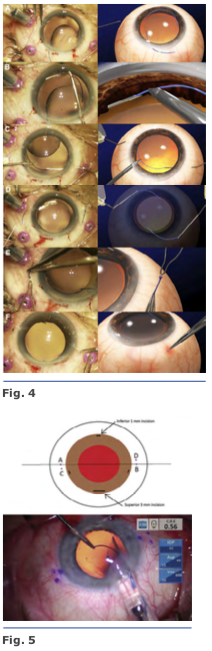 Se realizan una incisión limbal inferior de 1.0mm en el meridianode las VI, III, IX y una superior de 3.0 mm. El LIO se inserta a través de la incisión superior usando un inyector. El ayudante avanza el émbolo, mientras que el cirujano sostiene el eje del inyec- tor. Al ir emergiendo el háptica del inyector, el cirujano coloca un microfórceps calibre 23 a través de la incisión inferior (meridiano VI) para tomar la punta del háptica principal4. Fig. 5
Se realizan una incisión limbal inferior de 1.0mm en el meridianode las VI, III, IX y una superior de 3.0 mm. El LIO se inserta a través de la incisión superior usando un inyector. El ayudante avanza el émbolo, mientras que el cirujano sostiene el eje del inyec- tor. Al ir emergiendo el háptica del inyector, el cirujano coloca un microfórceps calibre 23 a través de la incisión inferior (meridiano VI) para tomar la punta del háptica principal4. Fig. 5
Posteriormente, la aguja del lado derecho se usa para perforar la conjuntiva y la esclerótica en la marca D, para hacer un túnel a través de la esclerótica hacia la marca B y luego perforar el espacio vítreo.
A través de una incisión limbal de 1.0mm, localizada en el meridiano de las III, con el microforceps se introduce el haptica secundaria dentro del lumen de la aguja de calibre 30g. El bisel se usa como plataforma para acoplar el háptica de la aguja y al menos la mitad del háptica debería quedar dentro de la aguja para evitar que se salga de la misma. Con la aguja izquierda se hace el túnel escleral de la misma forma que a la derecha y siguiendo del punto C hacia el A en donde se rectifica la aguja para entrar a la cavidad vítrea. Desde la paracentesis de las IX con el fórceps se toma el háptica y se introduce en el lumen de la aguja. Ahora ambas agujas 30g se exteriorizan al mismo tiempo, extrernalizando las hápticas al espacio subconjuntival. El cauterio de mano se usa para crear un bulbo terminal para evitar que se deslicen hacia el espacio vítreo, dejándolos en la entrada del túnel escleral.
En lugar de suturas, el pegamento de fibrina también se ha usado para sujetar las hápticas de un LIO a la esclera. Esta técnica fue descrita por primera vez en 2008 por Agarwal y colaboradores e involucra la creación de dos flaps esclerales separados 180 grados. Las esclerotomías se realizan dentro de las solapas y, después de la introducción del LIO en el ojo, las hápticas se sujetan a través de las esclerotomías con fórceps y son externalizadas. A continuación, se aplica pegamento de fibrina al lecho del colgajo, y la porción externa del colgajo escleral se dobla sobre el háptica, sellando el colgajo escleral.
En un estudio reciente de 25 ojos que se sometieron a fijación asistida con pegamento de fibrina, hubo descentración de LIO en un solo ojo (4 %) después de un año de seguimiento2.
En 2013, Agarwal describe una variación de su técnica definida como «handshake», la cual se destaca por ser una técnica que facilita la externalización de las hápticas para la fijación intraescleral. La técnica del «apretón de manos» es una modificación que proporciona una mejor maniobrabilidad intraocular durante toda la cirugía y extiende la aplicabilidad de la técnica para casos desafiantes que requieren manipulación háptica, y la ventaja intraoperatoria de un globo bien formado en toda la cirugía.
Externalización de háptica líder.
Arriba a la izquierda: háptica fuera del cartucho. Fórceps de LIO pegado listos para tomar el háptica. Arriba a la de- recha: háptica atrapada con el fórceps. Abajo a la izquierda: inyección del lente intraocular hasta que la óptica se extienda dentro de la cámara anterior. Abajo a la derecha: se inicia la externalización del háptica. Fig. 6
Externalización háptica posterior.
Arriba a la izquierda: háptica posterior capturada con las primeras pinzas con LIO pegado. Medio superior: háptica flexionada hacia cámara anterior. Arriba a la derecha: háptica transferida desde el primer fórceps al segundo fórceps usando la técnica del apretón de manos. Se pasa el segundo fórceps a través del puerto lateral. Abajo a la izquierda: el primer fórceps se pasa a través de la esclerotomía debajo del colgajo escleral. Se transfiere el háptica del segundo fórceps de regreso al primero usando la técnica del apretón de manos. La punta del háptica se sujeta con los primeros fórceps. Parte inferior central: háptica se tira hacia la esclerotomía. Abajo a la derecha: háptica externalizada. Fig. 7
4. Complicaciones
La fijación escleral con sutura es técnicamente más compleja que la colocación
de un lente en la cámara anterior. Además, requiere un tiempo quirúrgico más prolon- gado y una vitrectomía anterior completa, lo que puede aumentar el riesgo de complicaciones tanto intraoperatorias como posoperatorias, como la vasculación del lente, provocando contacto del háptica con tejido uveal, lo que genera dispersión pigmentaria y uveítis debido a la erosión de la úvea, hifema, hemorragia vítrea, epiescleritis, glaucoma secundario, endoftalmitis y desprendimiento de retina1.
Las tasas de estas complicaciones pueden variar según el cirujano, las circunstancias del paciente y la técnica utilizada para fi- jar el lente a la esclerótica, así como el tipo de material usado (polipropileno 10- 0), que tiene menor durabilidad debido a su degradación2.
Las técnicas sin suturas intentan evitar las complicaciones relacionadas con la sutura al enterrar las asas en túneles o colgajos esclerales; sin embargo, estos lentes aún pueden dislocarse, y aunque se describen buenos resultados a corto plazo, faltan da- tos a largo plazo sobre la estabilidad de los lentes y la tasa de complicaciones graves.
5. Conclusión
Las técnicas quirúrgicas de lentes fijados a esclera van mejorando a medida que los cirujanos describen modificaciones a las téc- nicas existentes, con la finalidad de reducir las complicaciones perioperatorias asociadas a la colocación de sutura, disminuir el riesgo de descentramiento y la subluxación del lente.
Así mismo, a medida que la industria mejora las opciones de material de sutura y vayan mejorando los diseños de los lentes, los cirujanos tendrán más opciones para mejorar los resultados y disminuir las complicaciones posoperatorias. Por el momento, es una excelente opción para aquellos casos en los cuales se requiere de estas técnicas.
Bibliografía
- Kim, E., Brunin, G., & Al-Mohtaseb, Z. (2016). Lens Placement in the Absence of Capsular Support. Internatio- nal Ophthalmology Clinics, 56(3), 93-106. doi: 10.1097/ iio.0000000000000116
- Stem, M., Todorich, B., Woodward, M., Hsu, J., & Wolfe, J. (2017). Scleral-Fixated Intraocular Lenses. Jour- nal Of Vitreoretinal Diseases, 1(2), 144-152. doi: 10.1177/2474126417690650
- Karadag, R., & Bayramlar, H. (2014). Re: Yamane et al.: Sutureless 27-gauge needle-guided intrascleral in- traocular lens implantation with lamellar scleral dissection (Ophthalmology 2014;121:61-6). Ophthalmology, 121(8), e42. doi: 10.1016/j.ophtha.2014.03.019
- Kim, D. (2018). Trailing-haptic-first modification of double-needle intrascleral haptic fixation technique. Journal Of Cataract & Refractive Surgery, 44(4), 424-428. doi: 10.1016/j.jcrs.2018.01.027
- Ganne, P., Baskaran, P., & Krishnappa, N. (2017). Re: Yamane et al.: Flanged intrascleral intraocular lens fixa- tion with double-needle technique ( Ophthalmology . 2017;124:1136-1142). Ophthalmology, 124(12), e90e91. doi: 10.1016/j.ophtha.2017.07.007
- Hoffman, R., Fine, I., & Packer, M. (2006). Scleral fixation without conjunctival dissection. Journal Of Cataract & Refractive Surgery, 32(11), 1907-1912. doi: 10.1016/j. jcrs.2006.05.029
- Agarwal, A., Jacob, S., Kumar, D., Agarwal, A., Narasimhan, S., & Agarwal, A. (2013). Handshake technique for glued intrascleral haptic fixation of a posterior chamber intraocular lens. Journal Of Cataract & Refractive Surgery, 39(3), 317-322. doi: 10.1016/j.jcrs.2013.01.019

