El síndrome tóxico del segmento anterior es una complicación, caracterizada por una inflamación postoperatoria exagerada, ESTERIL, que ocurre luego de una cirugía del segmento anterior. Su incidencia es más frecuente en la Cirugía de catarata, aunque ha sido descrito en otros procedimientos del segmento anterior (Queratoplastias) y del segmento posterior (Vitrectomías).
La frecuencia es imprecisa, pues puede involucrar varios casos de una sesión quirúrgica, o de varias sesiones (si no se encuentra el agente causante) o tratarse de un caso aislado. La diversidad de etiologías y las circunstancias de esta aleatoriedad hacen muy difícil cuantificar la ocurrencia de esta complicación.
El comienzo de los síntomas suele darse en las primeras horas luego de la cirugía y esta precocidad acerca al diagnóstico de TASS. Cuando comienza entre el 4° y 7° día, una mayor probabilidad de tratarse de una endoftalmitis, aunque existen algunos casos de TASS que pueden comenzar al mes. El éxito del tratamiento depende de lo rápido e intenso que pueda hacerse, descartada la endoftalmitis.
1. Reconocimiento temprano del TASS
Una de las mayores preocupaciones de todo cirujano de catarata es la tan temida endoftalmitis postoperatoria. Cuando aparece una inflamación precoz (antes de las 24hs) hay un momento de duda: ¿TASS o séptica? Allí puede ayudar la clínica a favor de TASS, y una ecografía que demuestra el vítreo libre, pero lo más importante en ese momento es comenzar el tratamiento intenso y el seguimiento cercano.
2. Conocer las Manifestaciones Clínicas del TASS
La más importante es una anormal inflamación en el segmento anterior durante el postoperatorio inmediato (12 a 48 hs) con disminución de la visión.
Además, puede haber dolor, inyección conjuntival o quemosis, hipopion, edema corneal de limbo a limbo, precipitados retroqueráticos, fibrina en la pupila, opacidades del vítreo anterior o edema macular
3. Conducta inmediata activa
Ante un caso con una inflamación precoz y disminución de AV, comunicarse con los otros cirujanos que han operado en el mismo centro es importantísimo para el diagnóstico y para evitar nuevos probables casos. La toma de muestra de Humor Acuoso o Vítreo, dependiendo si es leve o más grave, para descartar endoftalmitis bacteriana y comenzar con corticoides ante la sospecha.
4. Tratamiento inicial inmediato
En casos leves el tratamiento es tópico con acetato de prednisolona 1 % o dexametasona 0.1 % 8 veces por día, en casos más graves se puede utilizar dexametasona subconjuntival y en los más avanzados aún 40 mg oral por día de prednisolona. Antiinflamatorios no esteroides para el dolor. Hay que considerar que hasta un 30% de las endoftalmitis bacteriana pueden tener cultivo negativo. En algunos casos se indica moxifloxacina oral, especialmente ante una severa inflamación con sospecha de endoftalmitis.
5. Controlar la evolución diaria
El seguimiento estrecho del paciente es fundamental para garantizar que la inflamación responda al tratamiento lo más rápidamente posible. Esto depende de la naturaleza del agente causal.
6. Buscar la Etiología
Desde un comienzo es importante no demorar la búsqueda de las causas del TASS para prevenir otros casos. En la ASCRS surgió la “TASS Task Force” para puntualizar la importancia de la limpieza adecuada de los instrumentos quirúrgicos cuyas fallas son la primera causa de TASS (6). El lavado inadecuado de las piezas de mano, el uso de detergentes enzimáticos y ultrasonido fueron los factores más comunes involucrados en TASS, (limpieza de instrumentos que contienen endotoxinas, que no se desactivan con la esterilización en autoclave) [1], restos en la punta de los instrumentos quirúrgicos, estas enzimas que no se inactivan con temperatura menor a 140 °C (2).
La toxicidad depende de la cantidad de los enzimáticos y esterilización de las tubuladuras con óxido de etileno (3,4). La contaminación bacteriana del biofilm del autoclave puede producir toxinas bacterianas termoestables y contaminar los instrumentos (5).
Es imprescindible conocer todos los elementos utilizados: viscoelásticos, sustancias intracamerales “diluidas”, de tinción, anestésicos, midriáticos, lentes intraoculares, antibióticos, antisépticos.
En algunas series la etiología no se encontró en el 51,7% de 60 casos de TASS (7)
La inyección intracameral de diversos fármacos puede provocar daños irreversibles en la córnea como el glutaraldehído (2%) que descompensa la córnea de manera irreversible en el 100% de los ojos afectados (10), en cambio el azul de metileno para la tinción de la cápsula o gentamicina o, el cloruro de benzalconio al 10%, lo hacen en menor medida, 3 de cada 8 casos por ungüentos con antibióticos/esteroides en cámara anterior. (11)
7. La prevención es lo ideal
Nuevas causas de TASS están surgiendo y se van informando día a día, a medida que aparecen casos. Opciones de tratamientos para controlar la inflamación y sus complicaciones van siendo publicados en la literatura. Las indicaciones y directrices en la prevención del TASS van mejorando un sistema de trazabilidad de todos los instrumentos quirúrgicos y los fluidos intraoculares utilizados durante la cirugía que hayan sido causantes de este cuadro potencialmente tan grave. La prevención se obtiene cumpliendo todos los protocolos de la esterilización, no utilizando sustancias no permitidas y cumpliendo guías estrictas ya mencionadas en quirófano. La diabetes mellitus tipo 2, hipertensión arterial, hiperlipidemia, cardiopatía isquémica o insuficiencia renal crónica se asocian significativamente en los pacientes con TASS (14).
8. Las Consecuencias del TASS
Complicaciones que ponen en riesgo la visión de manera definitiva por descompensación corneal, glaucoma intratable o edema macular cistoideo. En la mayoría de los casos la visión se restableció, pero con alguna disminución o alteraciones endoteliales corneales permanentes, en la hexagonalidad y densidad, y en cambios en el trabeculado. En un review de 2018 que analiza 15 series reportadas de TASS que suman 568 casos de TASS (15) de los cuales 404 correspondieron a 3 lentes intraoculares, 10 a problemas del biofilm del esterilizador, 12 a solución salina balanceada con PH menor a 6; 17 al OVD, 5 al violeta de genciana, 2 al azul tripan genérico, 1 a gentamicina que penetra en CA, 34 a la esterilización con óxido de etileno, y 47 casos desconocidos.
9. Resultados
Algunos TASS se resuelven sin ninguna complicación seria (7) con una AV de 20/30 o más en el 90%. Puede existir un daño endotelial corneal irreversible y la descompensación grave requiere un trasplante de córnea. El lavado de la cámara anterior, la vitrectomía o la extracción de la LIO se pueden realizar más tardíamente según el criterio del cirujano, especialmente si la inflamación persiste a pesar del tratamiento médico adecuado [8]. Ohika et al. y Suzuki et al. informaron que el 29,3% y el 43,4% de los casos de TASS, respectivamente, requirieron intervención quirúrgica como irrigación de cámara anterior, vitrectomía anterior, vitrectomía y extracción de LIO en su gran serie de casos [8, 9].
10. Compartirlo en redes y grupos de profesionales
En el desarrollo del temario hemos visto la problemática de esta patología tan particular y con un potencial riesgo de complicaciones severas, con pobres resultados visuales de una cirugía habitualmente muy exitosa.
En la era de las redes sociales y los grupos de whatsapp, existen muchas vías de comunicación inmediata, eficiente e imprescindible para ayudarnos entre todos a brindar una respuesta terapéutica más rápida y segura para beneficios de nuestros pacientes.
Referencias
Bodnar Z, Clouser S, Mamalis N. Toxic anterior segment syndrome: update on the most common causes. J Cataract Refract Surg. 2012;38(11):1902–10.
Parikh C, Sippy BD, Martin DF, Edelhauser HF. Effects of enzymatic sterilization detergents on the corneal endothelium. Arch Ophthalmol. 2002;120(2):165–72.
Ari S, Caca I, Sahin A, Cingu AK. Toxic anterior segment syndrome subsequentto pediatric cataract surgery. Cutan Ocul Toxicol. 2012;31(1):53–7.
Choi JS, Shyn KH. Development of toxic anterior segment syndrome immediately after uneventful phaco surgery. Korean J Ophthalmol. 2008; 22(4):220–7.
Sorenson AL, Sorenson RL, Evans DJ. Toxic anterior segment syndrome caused by autoclave reservoir wall biofilms and their residual toxins. J Cataract Refract Surg. 2016;42(11):1602–14.
Mamalis N. Toxic anterior segment syndrome: role of enzymatic detergents used in the cleaning of intraocular surgical instruments. J Cataract Refract Surg. 2016;42(9):1249–50.
Sengupta S, Chang DF, Gandhi R, Kenia H, Venkatesh R. Incidence and longterm outcomes of toxic anterior segment syndrome at Aravind eye hospital. J Cataract Refract Surg. 2011;37(9):1673–8.
8) Oshika T, Eguchi S, Goto H, Ohashi Y. Outbreak of subacute-onset toxic anterior segment syndrome associated with single-piece acrylic intraocular lenses. Ophthalmology. 2017;124:519–23.
Suzuki T, Ohashi Y, Oshika T, Goto H, Hirakata A, Fukushita K, Miyata K, Japanese ophthalmological society HIL-REIC. Outbreak of late-onset toxic anterior segment syndrome after implantation of one-piece intraocular lenses. Am J Ophthalmol. 2015;159 (5):934–939 e932.
Unal M, Yucel I, Akar Y, Oner A, Altin M. Outbreak of toxic anterior segment syndrome associated with glutaraldehyde after cataract surgery. J Cataract
Refract Surg. 2006;32(10):1696–701.
Werner L, Sher JH, Taylor JR, Mamalis N, Nash WA, Csordas JE, Green G, Maziarz EP, Liu XM. Toxic anterior segment syndrome and possible
association with ointment in the anterior chamber following cataract surgery. J Cataract Refract Surg. 2006;32(2):227–35.
Yazgan S, Celik U, Ayar O, Ugurbas SH, Celik B, Akdemir MO, Ugurbas SC, Alpay A. The role of patient’s systemic characteristics and plateletcrit in developing toxic anterior segment syndrome after uneventful phaco surgery: a case-control study. Int Ophthalmol. 2018;38(1):43–52.
Toxic anterior segment syndrome-an updated review Choul Yong Park , Jimmy K. Lee and Roy S. Chuck BMC Ophthalmology (2018) 18:276







 Coordinador:
Coordinador: Dr. Daniel Demonte
Dr. Daniel Demonte Dr. Gerardo Veglia
Dr. Gerardo Veglia Dra. Ana Sanseau
Dra. Ana Sanseau Dr. Eusebio Garcia Riccomini
Dr. Eusebio Garcia Riccomini





 Dr. Julio Fernández
Dr. Julio Fernández
 Dra. Bruna V. Ventura
Dra. Bruna V. Ventura Dr. Juan José Mura – Chile
Dr. Juan José Mura – Chile Dra. Marcela Pérez – Chile
Dra. Marcela Pérez – Chile


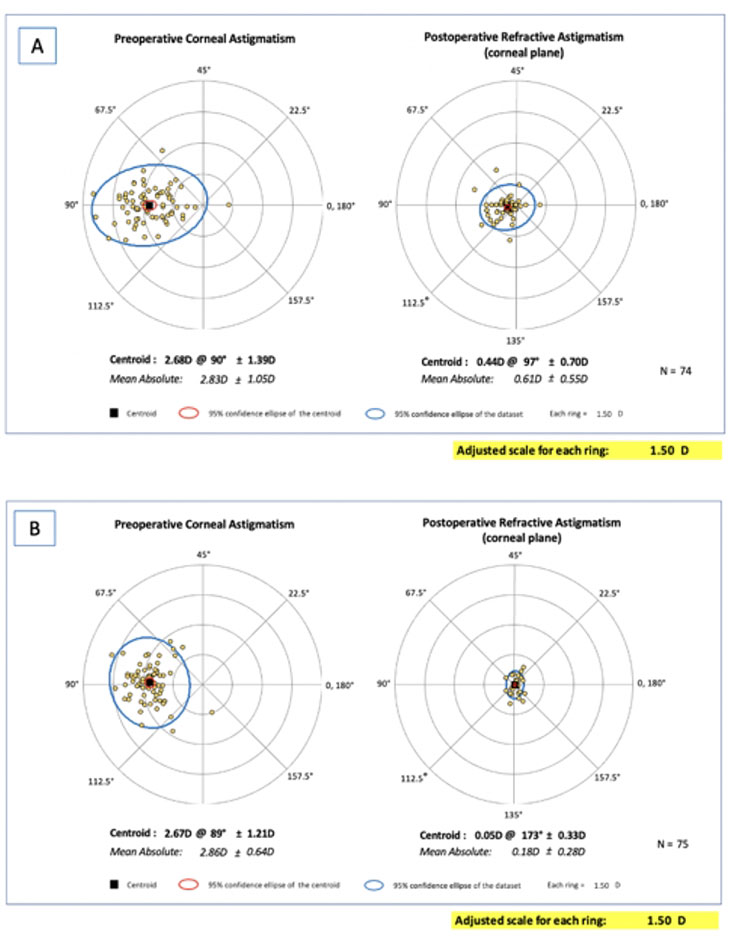 Fig 1. A) Double angle plot que muestra la distribución pre y post operatoria del astigmatismo refractivo, posterior a implante de ICL. B) Double angle plot que muestra la distribución pre y post operatoria del astigmatismo refractivo, posterior a la corrección con LASIK.
Fig 1. A) Double angle plot que muestra la distribución pre y post operatoria del astigmatismo refractivo, posterior a implante de ICL. B) Double angle plot que muestra la distribución pre y post operatoria del astigmatismo refractivo, posterior a la corrección con LASIK.