Resumen: Los estudios científicos son un aporte muy valioso para nuestra práctica médica dado que muchas veces plantean soluciones novedosas para la resolución de los casos que se nos presentan a diario. En el último trimestre del corriente año se han publicado una serie de artículos que tratan sobre el manejo del ojo seco en pacientes sometidos a cirugía de cataratas y el uso del crosslinking profiláctico en cirugías refractivas; dos prácticas muy frecuentes en el campo de la oftalmología.
Por tal motivo, se presenta a continuación una selección de papers referentes a los temas recientemente mencionados.
Cirugía de cataratas y superficie ocular
A medida que la cirugía de cataratas avanza hacia técnicas de precisión y mínimamente invasivas, las expectativas de los pacientes en cuanto a calidad visual postoperatoria han aumentado, y aunque se puede obtener una mejor agudeza visual, muchos pacientes quedan insatisfechos debido al disconfort por las molestias oculares ocasionadas por la enfermedad del ojo seco.
El resultado de la cirugía de cataratas puede ser visualmente gratificante en pacientes con enfermedad de la superficie ocular siempre que la integridad de la misma se mantenga adecuadamente antes y después de la operación.
Por lo tanto, reducir el ojo seco y mantener una superficie ocular saludable después de la cirugía de cataratas son cuestiones críticas que requieren atención.
En este sentido, en febrero y marzo de 2024 se publicaron dos estudios relacionados al manejo perioperatorio del ojo seco en la cirugía de cataratas.
Uno de ellos fue un estudio observacional retrospectivo1 cuyo objetivo fue evaluar la eficacia de las lentes de contacto con vendaje (BCL) en el tratamiento de la enfermedad del ojo seco (EOS) después de una cirugía complicada de cataratas o lentes intraoculares (LIO). Se recopilaron datos de 69 pacientes, de los cuales 35 llevaron BCL inmediatamente luego de la cirugía mientras que los otros 34 no. Los resultados demostraron que en el grupo BCL, la puntuación del cuestionario OSDI disminuyó significativamente una semana y un mes después de la operación en comparación con los niveles iniciales. Además, la puntuación de tinción con fluoresceína del grupo BCL disminuyó notablemente una semana y un mes después de la operación en comparación con el grupo sin BCL. Por su parte, la puntuación de enrojecimiento del grupo BCL también fue mejor en comparación con la del grupo sin BCL una semana y un mes después de la operación. (Figura 1 y Tabla 1). Como conclusión, la aplicación temprana de BCL después de la operación mejoró la comodidad de los pacientes y alivió los síntomas y signos relacionados con el ojo seco. Asimismo, este mecanismo podría implicar la aceleración de la curación del epitelio corneal, el alivio de la respuesta al estrés ocular y la estabilización de la película lagrimal.

Figura 1. Cambios en los signos y síntomas clínicos entre los dos grupos a lo largo del tiempo. (a) Índice de enfermedades de la superficie ocular (OSDI); (b) Puntuación de enrojecimiento bulbar; (c) Altura del menisco lagrimal (TMH); (d) Puntuación de meibografía; (e) Puntuaciones de tinción con fluoresceína; (f) Primer tiempo de ruptura no invasivo (NIF-BUT); (g) Tiempo medio de ruptura no invasivo (NIAvg-BUT); (h) Tiempo de ruptura de la fluoresceína (F-BUT); (i) Prueba de Schirmer. * P <0,05, ** P <0 0,01, *** P <0,001.

Tabla 1. Análisis estadístico de signos clínicos preoperatorios y postoperatorios en ambos grupos. Índice de enfermedades de la superficie ocular OSDI; Altura del menisco lagrimal de TMH; FL Puntuación de tinción con fluoresceína; NIF-BUT tiempo de primera ruptura no invasivo; NIAvg-BUT tiempo promedio de ruptura no invasivo; F-BUT tiempo de ruptura de la fluoresceína. Los datos se presentan como medias ± desviación estándar (DE). * P < 0,05, ** P < 00,01, *** P < 0,00.
El otro estudio2 publicado en febrero de 2024 tuvo como objetivo investigar el efecto de la hidroxipropilmetilcelulosa (HPMC) al 2% y las lentes de contacto con vendaje (BCL) sobre la enfermedad del ojo seco después de una cirugía de cataratas. Este ensayo controlado aleatorio prospectivo incluyó 63 ojos que se dividieron en los grupos de solución salina equilibrada (BSS), HPMC, BCL y HPMC y BCL combinados (H&B). Las diferencias en las variaciones en OSDI y TMH después de la cirugía de cataratas entre los cuatro grupos fueron estadísticamente significativas (P <0,05). El OSDI postoperatorio del grupo HPMC disminuyó en comparación con su OSDI preoperatorio. Se observó una diferencia estadísticamente significativa en las variaciones de la puntuación OSDI entre el HPMC y otros grupos (P <0,05). Las variaciones posoperatorias en TMH en el grupo HPMC fueron significativamente mayores que las observadas preoperatoriamente y difirieron significativamente entre los grupos HPMC y BCL y entre los grupos BCL y H&B (P <0,05). Después de la operación, la densidad de las células dendríticas corneales disminuyó en los grupos BSS y HPMC y aumentó en los grupos BCL y H&B (P <0,001). (Figura 2).

Figura 2. Comparación de las variaciones en los parámetros relacionados con el ojo seco entre los cuatro grupos (BSS, HPMC, BCL y H&B) antes y después de la cirugía de cataratas: (a) variaciones en el OSDI, (b) variaciones en el TMH y (c) variaciones en el ATBUT. BSS: solución salina equilibrada; HPMC: hidroxipropilmetilcelulosa; BCL: lente de contacto de vendaje; H&B: HPMC y BCL combinados; OSDI: Índice de Enfermedades de la Superficie Ocular; ATM: altura del menisco lagrimal; ATBUT: tiempo medio de ruptura de la película lagrimal.
Se concluyó que el uso de HPMC al 2% con BCL en la fase perioperatoria de la cirugía de cataratas puede aliviar el malestar subjetivo de los pacientes y puede reemplazar de forma segura y eficaz el parche ocular después de la cirugía de cataratas.
Córnea y cirugía refractiva
El crosslinking corneal se utiliza para tratar el queratocono y la ectasia post–laser in situ keratomileusis. Sin embargo, la cirugía refractiva no suele realizarse con crosslinking profiláctico. Muchos estudios han propuesto el uso profiláctico de crosslinking con cirugía refractiva. En este sentido, fue publicado en el Journal of Cataract & Refractive Surgery una revisión sistemática3 que incluyó 28 estudios que compararon cirugías refractivas para la corrección de la miopía con y sin crosslinking profiláctico. Como resultados, se observó que no hubo diferencias significativas en la agudeza visual lejana no corregida posoperatoria de 20/20 o mejor a ≥12 meses y otros resultados visuales entre ambos grupos. Sin embargo, en comparación con la cirugía refractiva sola, la cirugía con CXL profiláctico dio como resultado una disminución en el espesor corneal central, en la agudeza visual lejana corregida logMAR y en los índices de seguridad y eficacia (Figura 3, 4, 5, 6 y 7). A pesar de que se propone la asociación de crosslinking y cirugía refractiva para aumentar la seguridad del paciente y la eficacia de la cirugía, especialmente en córneas de alto riesgo, se deben realizar más ensayos controlados, aleatorizados que incluyan poblaciones de pacientes más grandes y seguimientos más prolongados para analizar el uso profiláctico del crosslinking en cirugías refractivas.
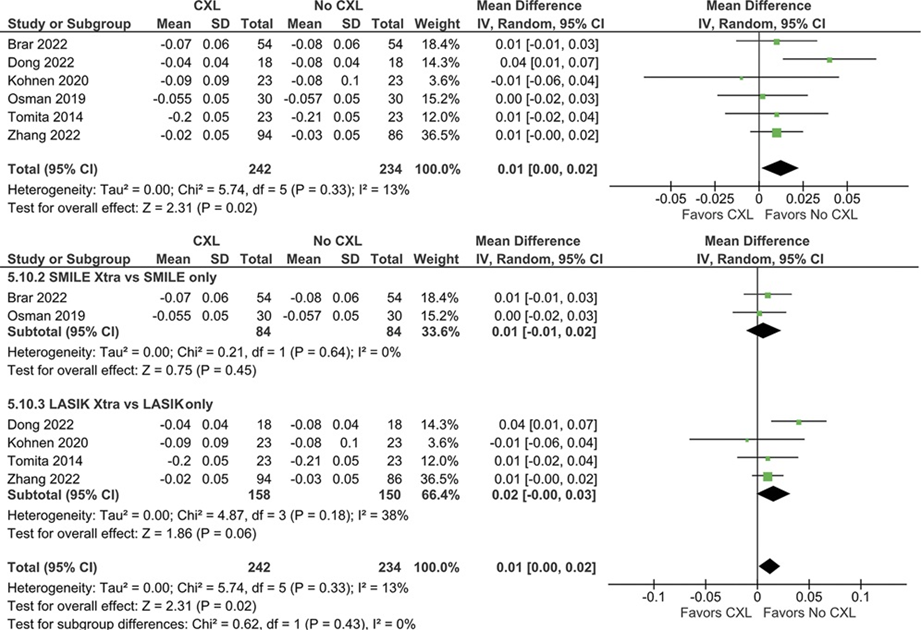
Figura 3. CDVA posoperatoria (logMAR) a ≥ 12 meses. El logMAR CDVA favoreció al grupo sin CXL (DM, 0,01 D; IC del 95 %, 0,00-0,02 D; P = 0,02; I 2 = 13%). CXL = crosslinking corneal; DM = diferencia de medias.
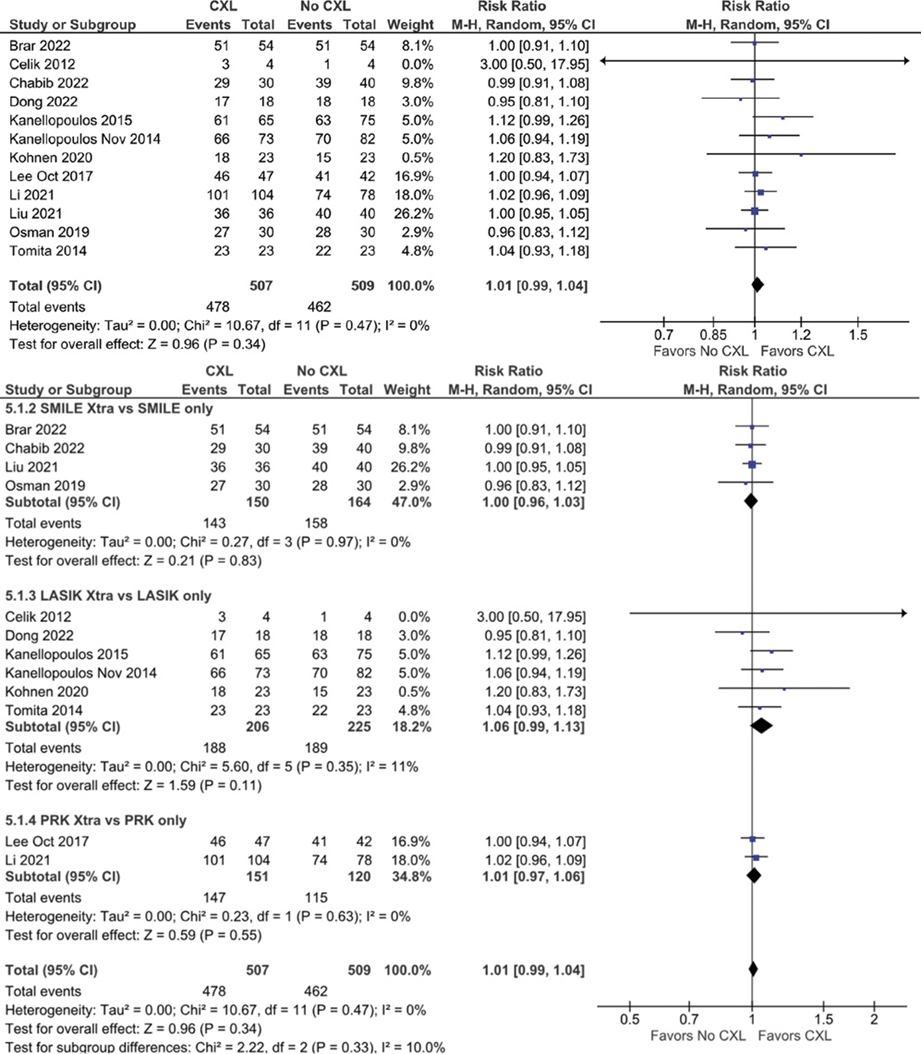
Figura 4. UDVA posoperatoria de 20/20 o mejor a ≥12 meses. La UDVA fue comparable en ambos grupos (RR, 1,01; IC 95%, 0,99-1,04; P = 0,34; I 2 = 0%). RR = índice de riesgo.
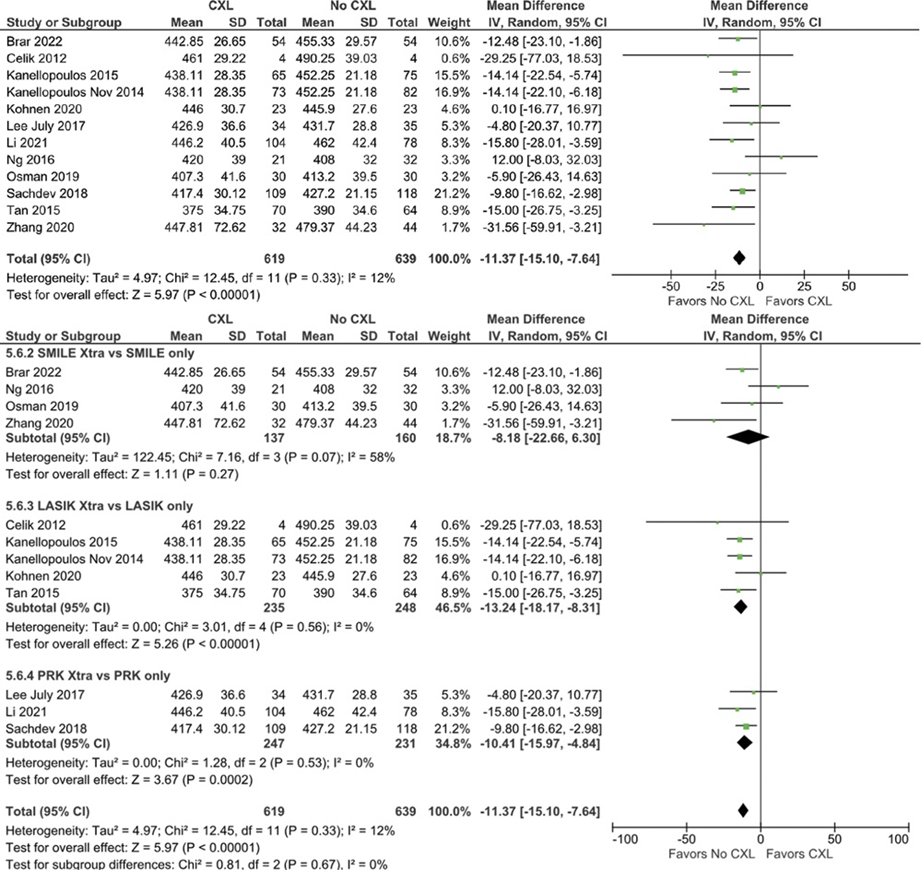
Figura 5. CCT postoperatorio. El espesor corneal central posoperatorio fue considerablemente menor en el grupo de reticulación (DM, −11,37 μm; IC del 95 %, −15,10 a −7,64 μm; P < 0,00001; I 2 = 12 %). CCT = espesor corneal central; DM = diferencia de medias.
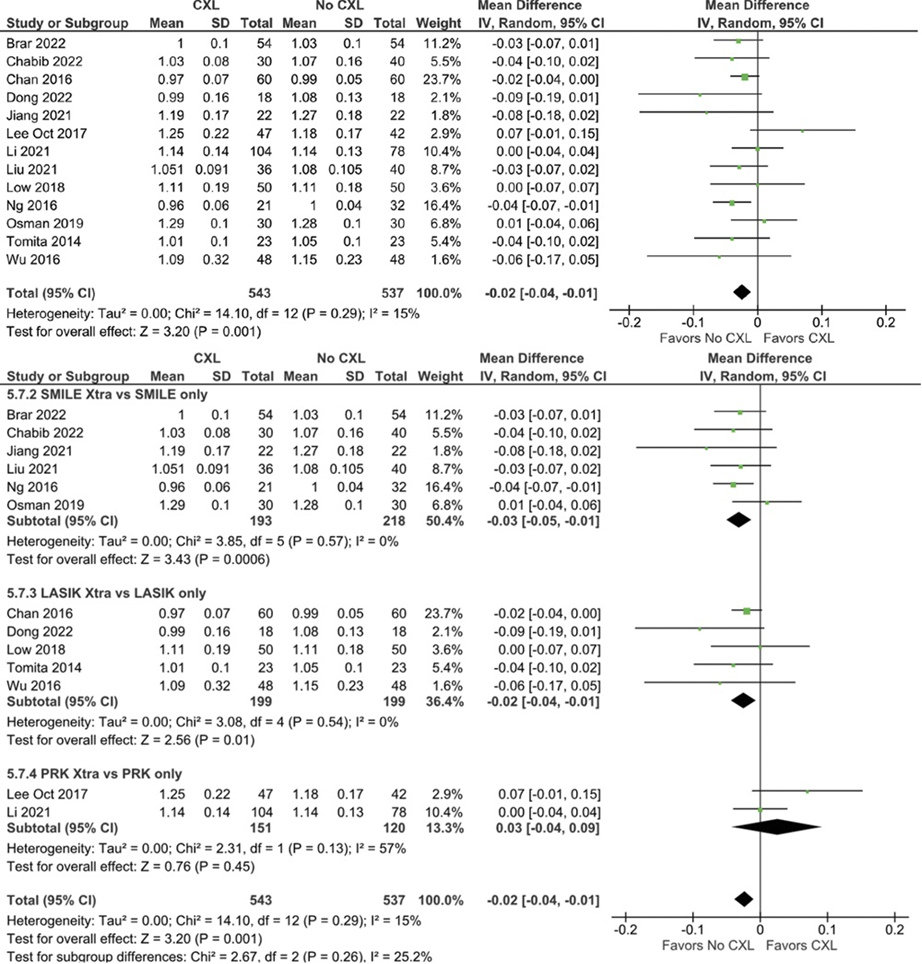
Figura 6. Índice de seguridad postoperatoria. El índice de seguridad posoperatoria fue significativo entre ambos grupos (DM, −0,02; IC del 95 %, −0,04 a −0,01; P = 0,001; I 2 = 15%). DM = diferencia de medias.
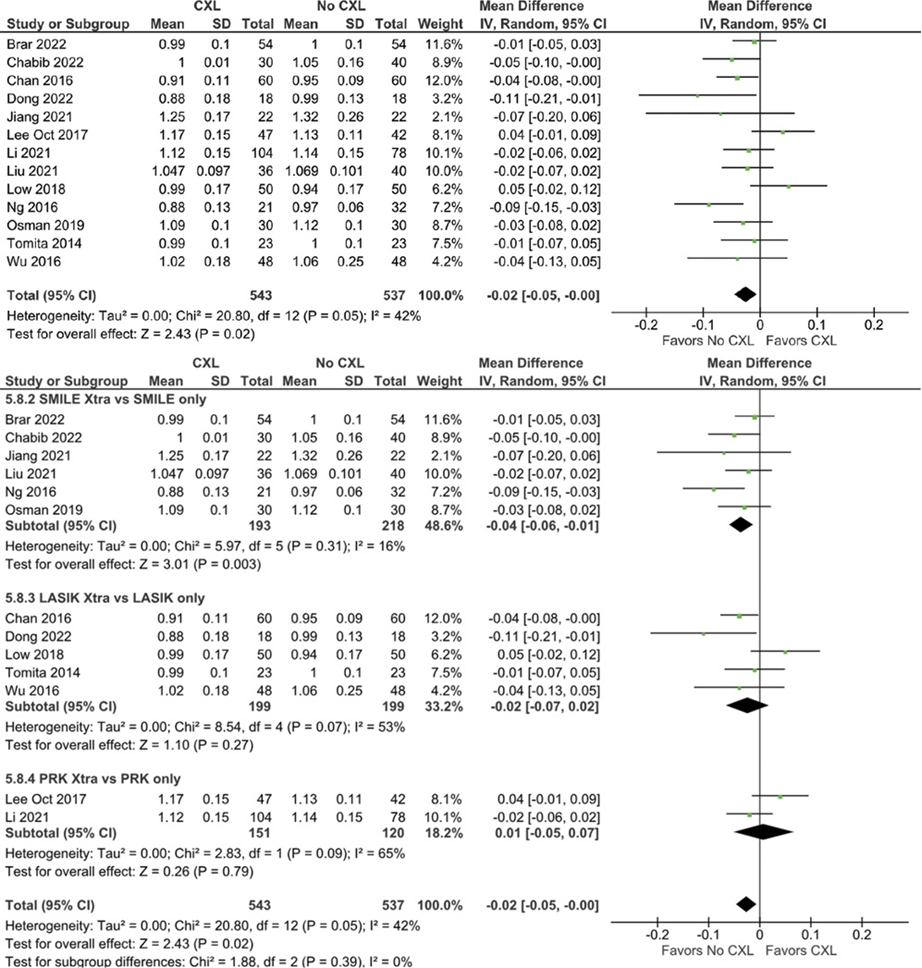
Figura 7. Índice de eficacia postoperatoria. El índice de eficacia posoperatoria fue significativo entre ambos grupos (DM, −0,02; IC del 95 %, −0,05 a −0,00; P = 0,02; I 2 = 42%). DM = diferencia de medias.
Referencias
Chen D, Xu D, Wu X, Wang J, Sheng S, Yu X, Lin X, Liu L, Ge X, Zhao H, Xu W. The efficacy of bandage contact lens in relieving the aggravation of dry eye disease after complicated cataract or/and IOL surgery. BMC Ophthalmol. 2024 Mar 28;24(1):141. doi: 10.1186/s12886-024-03385-x. PMID: 38549070; PMCID: PMC10976755.
Zhao T, Jiang X, Hao R, Ding Y, Jing D, Li X. Efficacy of 2% Hydroxypropyl Methylcellulose and Bandage Contact Lens for the Management of Dry Eye Disease after Cataract Surgery. J Ophthalmol. 2024 Feb 1;2024:8415425. doi: 10.1155/2024/8415425. PMID: 38333732; PMCID: PMC10853018.
Hira, Sara MBBS; Klein Heffel, Kélen MD; Mehmood, Fatima FCPS, MRCS, FICO; Sehgal, Kush MBBS; Felix De Farias Santos, Ana Clara; Steuernagel Del Valle, Giulia MD. Comparison of refractive surgeries (SMILE, LASIK, and PRK) with and without corneal crosslinking: systematic review and meta-analysis. Journal of Cataract & Refractive Surgery 50(5):p 523-533, May 2024. | DOI: 10.1097/j.jcrs.0000000000001405
 Coordinador:
Coordinador: 








 La Masacre del Triunvirato • Antoine Caron • 1566 Museo Louvre, París, Francia
La Masacre del Triunvirato • Antoine Caron • 1566 Museo Louvre, París, Francia

 Dra. Brenda Delrieu
Dra. Brenda Delrieu








 Dr. Carlos Palomino Bautista
Dr. Carlos Palomino Bautista

 Dra. Palavecino Mariana
Dra. Palavecino Mariana


 Dr. César Carriazo
Dr. César Carriazo Dr. Juan Manuel Paulín – México
Dr. Juan Manuel Paulín – México Dra. Bruna Ventura – Brasil
Dra. Bruna Ventura – Brasil