Síndrome de UGH
Coordinadores:
Dr. Carlos Palomino – España
Dr. Ricardo Cuiña Sardiña – España Panelistas:
Dr. Miguel Srur – Chile
Dr. Eduardo Chávez – México

El síndrome uveítis-glaucoma-hipema (UGH) fue descrito originalmente en 1978 como una complicación del roce de las lentes intraoculares con las estructuras del segmento anterior del ojo, en relación con su diseño y su posición1.
Puede ocasionar una amplia gama de manifestaciones clínicas, incluyendo inflamación de la cámara anterior y dispersión del pigmento, aumento de la presión intraocular (PIO), hipema o microhipema y hemorragia vítrea.
La patogénesis del síndrome de UGH se atribuye al rozamiento del iris por el implante de la lente como resultado de un ajuste pobre, un diseño deficiente o un mal posicionamiento.
El síndrome se asoció clásicamente con LIOs de cámara anterior de primera generación mal colocadas1. Posteriormente, se ha asociado con LIOs acrílicas de una sola pieza colocadas en el surco ciliar2. Más recientemente se han descrito casos de UGH con LIOs acrílicas monobloque en saco3.
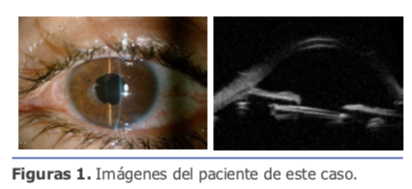
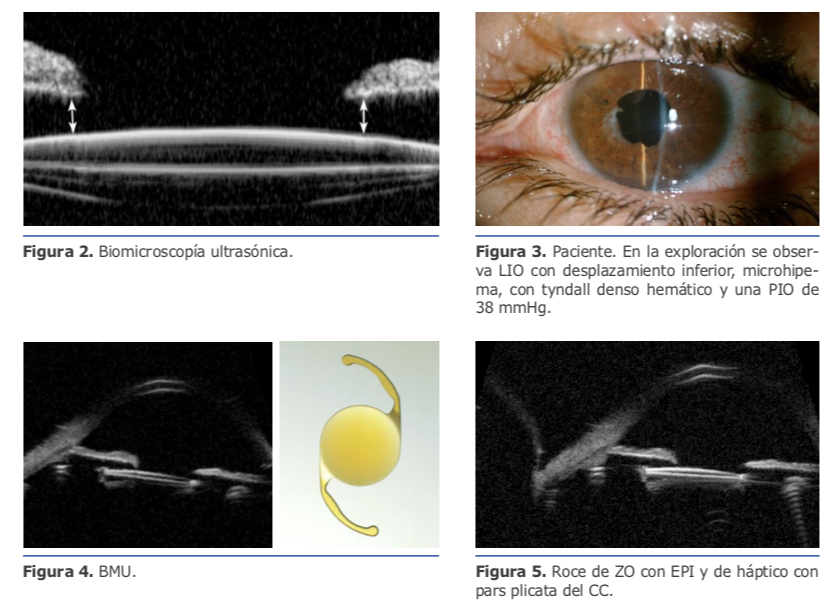
La biomicroscopía ultrasónica proporciona información adicional al examen de la lámpara de hendidura y es muy valiosa para evaluar el segmento anterior y la posición de las lentes intraoculares. (Ver figura 2)
Varón de 44 años remitido en junio del 2014 por disminución de AV en OI y ojo rojo.
Antecedente de miopía magna, pseudofaquia en ambos ojos (2013) y DR en OD (2014).
AV de 0,1 en OD y 0,4 en OI.
En la exploración se observa LIO con desplazamiento inferior, microhipema, con tyndall denso hemático y una PIO de 38 mmHg.
Respuesta con tratamiento cicloplégico, antiinflamatorio e hipotensor.
Episodios recidivantes, casi mensuales. Fue diagnosticado de síndrome UGH. (Ver figuras 3, 4 y 5)
(Ver video 1 y video 2)
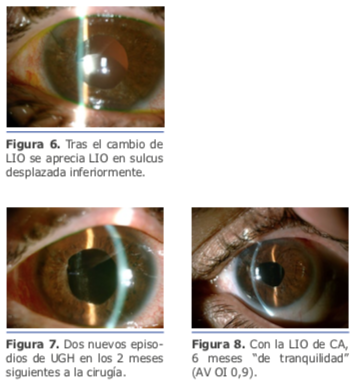
Tras el cambio de LIO se aprecia LIO en sulcus desplazada inferiormente (Ver figura 6).
Dos nuevos episodios de UGH en los 2 meses siguientes a la cirugía (Ver figura 7).
Desenlace del caso
Se realizó cambio de LIO de 3 piezas por Artisan (Ver video 3). Con la LIO de CA, se tuvo seis meses “de tranquilidad” (AV OI 0,9). (Ver figura 8)
En este caso, la uveítis estaría producida por una fijación inestable de la LIO en sulcus, con una excesiva movilidad de la misma, contacto y roce con tejido uveal y ruptura de la barrera hematoacuosa.
 La sustitución de lente monobloque por una de 3 piezas no fue suficiente para una estabilización adecuada de la lente.
La sustitución de lente monobloque por una de 3 piezas no fue suficiente para una estabilización adecuada de la lente.
El cambio por una lente de fijación iridiana en cámara anterior permitió evitar el estrés proinflamatorio que ocasionaban las de cámara posterior.
Preguntas del caso
En caso de rotura de la cápsula posterior sin posibilidad de poder colocar una lente en el saco y no teniendo posibilidad de tener en ese momento una lente de tres piezas para el sulcus ¿Qué conducta seguiríais?
Dr. Miguel Srur: Si el lente que estamos implantando es de una pieza y la ruptura capsular es pequeña, sin pérdida de vítreo y la estructura del saco se mantiene, entonces el mismo lente de una pieza que coloco habitualmente, en el saco.
Si la ruptura es más grande, pero la estructura del saco se mantiene y con una capsulorrexis intacta, implanto un LIO de 3 piezas con captura de la óptica en la rhexis, modificando la potencia del LIO de acuerdo a la tabla Bag/Sulcus del Dr. Warren Hill.
Si el desgarro es grande y se pierde el soporte capsular, entonces fijo un LIO de 3 piezas en cámara posterior con la técnica de Yamane.
Si no se dispusiera de LIO de 3 piezas, coloco un LIO Artisan de Afaquia retropupilar, pero si tampoco lo hubiera, entonces no coloco nada y lo difiero para un implante de 3 piezas en un segundo tiempo.
Dr. Eduardo Chávez: Bajo estas circunstancias haría algunas consideraciones. El manejo correcto de la ruptura en caso de la presencia de vítreo, si es la vitrectomía desde cámara anterior, con vacíos bajos y corte rápido, recordando que estamos manipulando la base del vítreo. Si se escaparon restos hacia cámara posterior, vitrectomía vía pars plana. No perdería de vista qué tan traumática fue mi cirugía y la resolución de la ruptura.
Supongo que la pregunta es en forma general y no se trata de este caso específico. Entendería que se conserva el 100% del remanente de la capsulorrexis circular continua (CCC) anterior. Siendo así y explicando al paciente los hechos dejaría para un segundo momento el implante secundario.
En el caso que os he presentado ¿Qué conducta hubierais elegido? ¿Lente su- turada, la conducta que yo elegí, o al- guna elección diferente?
Dr. Miguel Srur: Disponiendo de un LIO de 3 piezas lo habría colocado de preferencia, como lo expliqué anteriormente, y si no lo hubiera el im- plante del LIO Artisan de afaquia fue la mejor op- ción para mi gusto en este caso cuando la técnica la tenemos bien depurada. Si uno no tiene mucha experiencia, durante la fijación iridiana de las asas, es importante no manipular mucho el iris, que en estos casos ya es más friable, con vasos más con- gestionados y mayor riesgo de sangramiento.
Podríamos discutir si haberlo colocado por delan- te o por detrás del iris.
Dr. Eduardo Chávez: Pensaría que, aunque existen efectivamente algunas alternativas, por el tipo de caso (miopía magna) sería conservador.
Me explico. Primero: El paciente tiene un ojo muy grande. Segundo: Ya tiene historia de desprendi- miento de retina (DR) en el otro ojo. Tercero: Ya manipulé la base del vítreo. Lo que pudiera ser una alternativa de fijación a esclera en este caso no lo recomiendo por estos antecedentes, ade- más de que existe la posibilidad en estas diferen- tes técnicas descritas de dejar la lente inclinada, perpetuando el síndrome.
Un lente de cámara anterior (CA) tipo Kelman aun- que aún lo considero válido en algunos casos, es- pecíficamente en este creo que a pesar de su mejor diseño pudiera quedar “corto” ya que se trata de un ojo de dimensiones extremas, no lo haría. Creo que la decisión de Carlos fue la mejor y prueba de ello es que tiene varios meses con el ojo “frio”.
Muchas gracias por la invitación y felicida- des, gran caso.
Referencias del caso Dr. Palomino y Dr. Cuiña
- EllingsonFT.The uveitis-glaucoma-hyphema syndrome associ ated with the Mark VIII anterior chamber lens implant. Am Intra-Ocular Implant Soc J 1978; 4(2):50– 53
- Chang DF, Masket S, Miller KM, Braga-Mele R, Little BC, Mamalis N, Oetting TA, Packer M; for the ASCRS Cataract Clinical Committee. Complications of sulcus placement of single-piece acrylic intraocular lenses; re- commendations for backup IOL implantation following posterior capsule rupture. J Cataract Refract Surg 2009; 35:1445–1458
- Boutboul S, Letaief I, Lalloum F, Puech M, Borderie V, Laroche L. Pigmentary glaucoma secondary to in-the- bag intra- ocular lens implantation. J Cataract Refract Surg 2008; 34:1595–1597

