Los mejores artículos del primer semestre del 2021
Introducción
En el primer cuatrimestre del año 2021 se han publicado varios estudios que aportan valiosa información al campo de la oftalmología. En los últimos meses, temas como la ablación guiada por aberrometrias y el Crosslinking Plus han impactado la práctica de la cirugía refractiva. En cuanto al ojo seco, el entendimiento de su curso y etiología han permitido optar por opciones diferentes a la lubricación sin preservantes. En el siguiente ensayo les contamos sobre los resultados de estos novedosos estudios.
Uno de los artículos más destacados en este primer cuatrimestre del 2021, gracias a su gran cohorte de pacientes, se relaciona con el Herpes Zoster oftálmico (HZO). Este estudio retrospectivo publicado por Angela Lu y colaboradores en Ophthalmology1 incluyó a 4.842.579 pacientes con HZO tomados de una base de datos clínica. Identificaron que solo el 3.7% de esta población contaba con 2 dosis de la vacuna recombinante del Zoster. Comparando la población vacunada y la no vacunada, encontraron que la incidencia de HZO fue de 25.5 casos por 100.000 personas en el grupo vacunado, y de 76.7 en los no vacunados. La efectividad en general de la vacuna es de un 89.1% para el HZO, indicando la importancia de la vacunación en la población mayor de 50 años.
Un estudio colaborativo del Bascom Palmer Eye Institute con el Instituto Oftalmológico Fernández-Vega2 evalúo el poder regenerativo y de cicatrización de la membrana de fibrina rica en factores de crecimiento, para el tratamiento de enfermedades complejas de la superficie ocular (Figura 1.) Estudiaron 15 pacientes con patologías como úlceras neurotróficas, úlceras persistentes y perforación corneal; 13 de ellos (86%) tuvieron cicatrización completa del defecto corneal, y los 2 restantes tuvieron una regeneración parcial. También notaron que el 60% de los pacientes tuvieron una mejoría en su agudeza visual. El tiempo de reabsorción de dicha membrana fue en promedio 21 días. A partir de este estudio, se concluyó que la membrana de fibrina es un tratamiento prometedor en enfermedades de la superficie ocular.
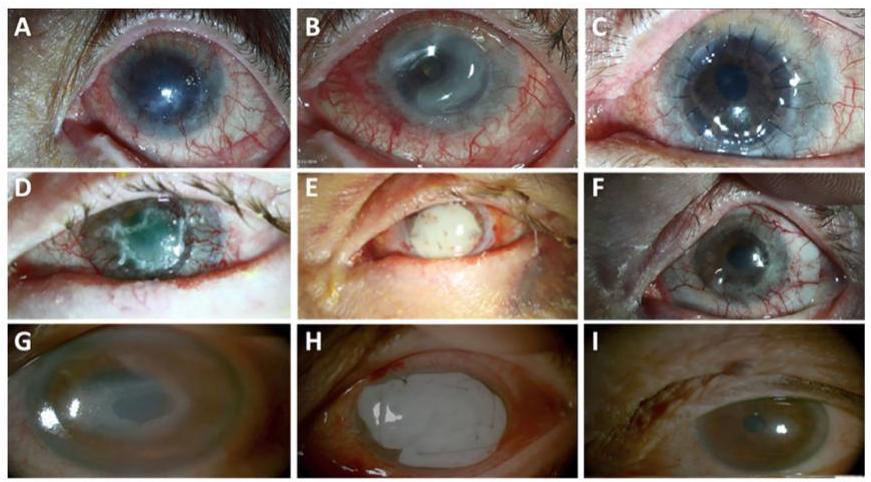 Figura 1. Imágenes preoperatorias, del postoperatorio inmediato y tardío, respectivamente, de colocación de membrana de fibrina rica en factores de crecimiento. A, B, C: Paciente con re-trasplante por queratoplastia penetrante fallida y deficiencia de células del limbo (DCL). D, E, F: Paciente con queratectomía superficial secundaria a queratopatía en banda con DCL. G, H, I: Paciente con úlcera corneal persistente.
Figura 1. Imágenes preoperatorias, del postoperatorio inmediato y tardío, respectivamente, de colocación de membrana de fibrina rica en factores de crecimiento. A, B, C: Paciente con re-trasplante por queratoplastia penetrante fallida y deficiencia de células del limbo (DCL). D, E, F: Paciente con queratectomía superficial secundaria a queratopatía en banda con DCL. G, H, I: Paciente con úlcera corneal persistente.
Referente al síndrome de ojo seco, Soifer y colaboradores3 estudiaron los efectos a largo plazo de las metaloproteinasas de matriz-9 (MMP-9) y su correlación con los parámetros de ojo seco. En este estudio retrospectivo, incluyeron 67 pacientes con un tiempo mínimo de seguimiento de 6 meses, 39 de ellos tenían test positivo para MMP-9 detectado por el Inflammadry (Quidel Corp, San Diego, CA, USA). Esta positividad finalmente predijo una menor producción acuosa de lágrimas. El tratamiento con antiinflamatorios normaliza los niveles de MMP-9 en más casos (22.9%) que el tratamiento con lágrimas artificiales sin preservantes (3.3%). El Lifitegrast al 5%, un inhibidor de la inflamación mediada por células T, fue el único que demostró una diferencia significativa en comparación a las lágrimas artificiales (Figura 2). Sin embargo, es importante resaltar que el 75% no tuvo normalización de MMP-9 por uso de medicación tópica y que otros tratamientos deben ser explorados.
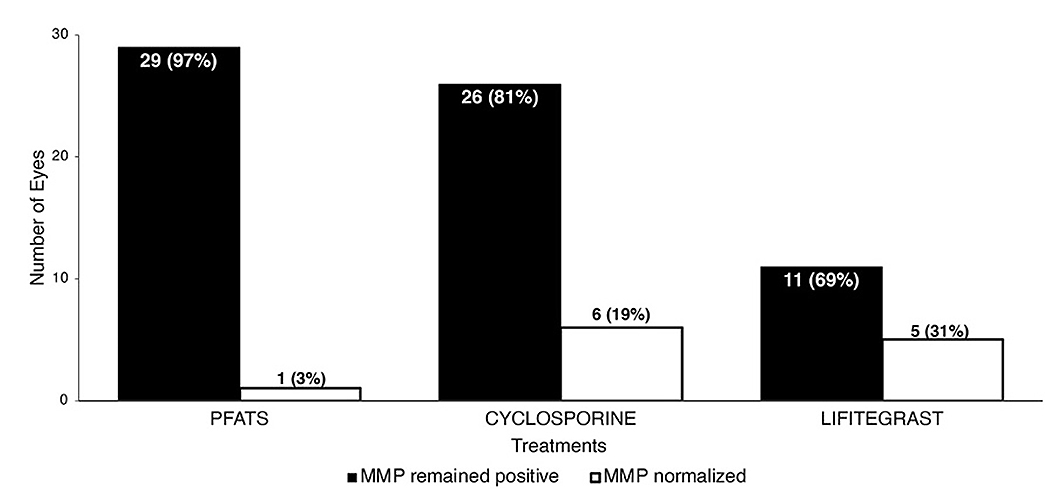 Figura 2. Comparación de normalización en valores de MMP luego de terapia anti-inflamatoria individual vs. lágrimas artificiales sin preservantes. Análisis realizado con test exacto de Fisher, Lifitigrast estuvo asociado con normalización de MMP-9 en 5/16 (31.3%) lo cual fue estadísticamente significativo (p=0.044), vs. Ciclosporina 6/32 (18.8%), o lágrimas artificiales 1/30 (3.3%).
Figura 2. Comparación de normalización en valores de MMP luego de terapia anti-inflamatoria individual vs. lágrimas artificiales sin preservantes. Análisis realizado con test exacto de Fisher, Lifitigrast estuvo asociado con normalización de MMP-9 en 5/16 (31.3%) lo cual fue estadísticamente significativo (p=0.044), vs. Ciclosporina 6/32 (18.8%), o lágrimas artificiales 1/30 (3.3%).
Como sabemos ya existen varios reportes de ectasia corneal después de SMILE, es por eso que se están realizando diferentes procedimientos para frenar esta ectasia. Uno de estos procedimientos con una nueva técnica quirúrgica es la adición de un lentículo previamente lavado en solución salina, impregnado en riboflavina y trepanado en sus 3mm centrales en forma de rosquilla para después ser colocado en el bolsillo corneal y, finalmente colocar la luz ultravioleta a 18 mW / cm2 durante un período de 5,8 minutos (los grosores de los lenticulos van desde 70-100 micras de grosor y zonas ópticas de 6.0-6.5mm). Sri Ganesh y coloboradores4 menciona una mejora en la agudeza visual a distancia corregida y reducción de la queratometría y las aberraciones de orden superior en todos los ojos. Los parámetros visuales, refractivos y topográficos se mantienen estables en el de 7 meses y ningún ojo desarrolló calina, infección o rechazo que requiriera una extracción del lentículo tisular.
Un estudio bastante interesante a cargo de D. Rex Hamilton y colaboradores.5 es la comparación de baja energía (LE)125 nJ , alta energía (HE)140 nJ usados en SMILE y queratomileusis in situ asistida por láser de femtosegundo (FS-LASIK) en donde compararon los resultados visuales y aberraciones de alto orden (HOA) en un posoperatorio inmediato en 147 ojos de 106 pacientes. comparando los 2 grupos de SMILE encontraron que LE- SMILE produjo una mejora significativa de la agudeza visual sin corrección al día siguiente postoperatorio, al mes y fueron comparables con los de FS-LASIK. La inducción de aberraciones esféricas fue menor con LE SMILE que con FS-LASIK, mientras que todos las demás HOA inducidas fueron comparables con FS-LASIK. Concluyen que el SMILE con ajustes de energía más bajos (125-130 nJ y espaciado de puntos de 4,5 mm) logra una visión posoperatoria en el día 1 comparable con la del FS-LASIK. (Figura 3.)
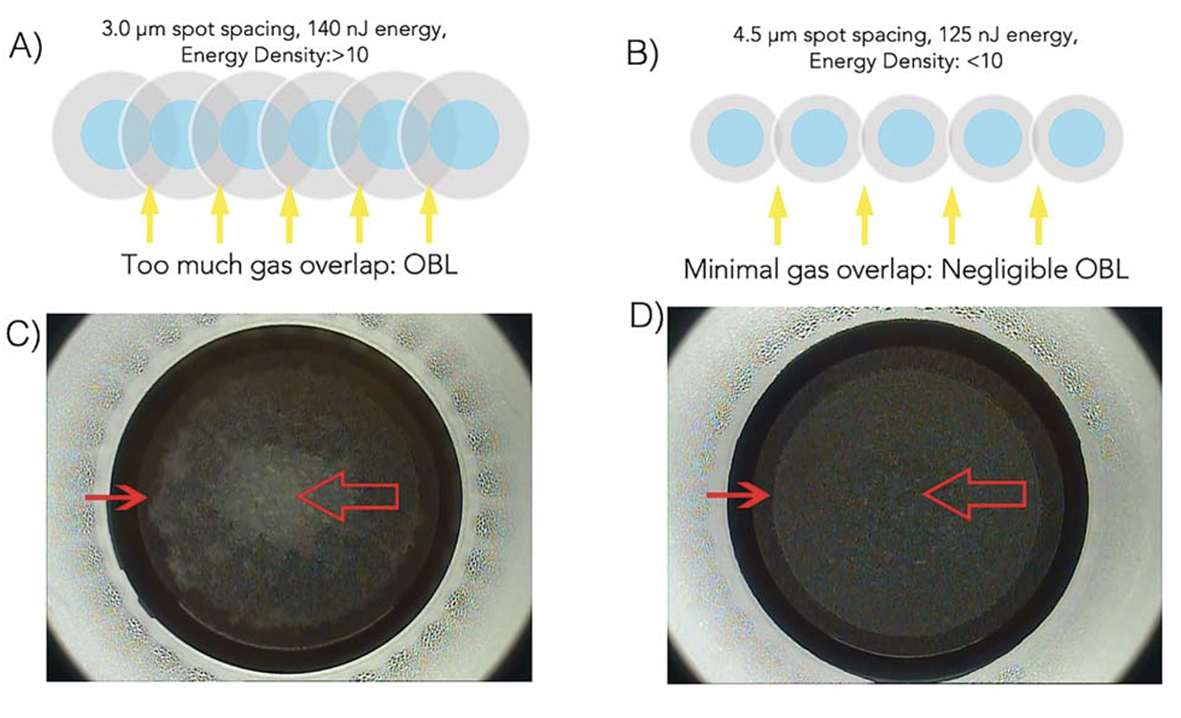
Figura 3. Esquema que representa el volumen de gas producido y la cantidad de fotodisrupción a diferentes niveles de energía y espaciado de puntos (A, B) con fotografías clínicas correspondientes de la cantidad de formación OBL presente en HE SMILE (C) y LE SMILE (D ). Nótese el eje visual central OBL (flecha abierta) presente en el caso HE SMILE y ausente en el caso LE SMILE. Además, observe el borde lenticular esponjoso (flecha pequeña) en el caso HE SMILE en comparación con el borde lenticular limpio visto en el caso LE SMILE (LE = baja energía; HE = alta energía; OBL = capa de burbuja opaca; SMILE = extracción de lentículas de pequeña incisión).
Yunuen Bages-Rousselon y colaboradores.6 proponen una alternativa que favorece la biomecánica corneal en el femtolasik, la cuál es crear un flap corneal de 80micras de espesor (Figura 4.) logrando corregir de -1.00 a -8.00 dioptrías de esfera, con hasta -3.00 D de cilindro con la ventaja de mantener un PTA apropiado. El estudio se realizó en 82 ojos, este estudio tiene un seguimiento de 3 meses con excelentes resultados refractivos, haciendo de esta técnica reproducible.
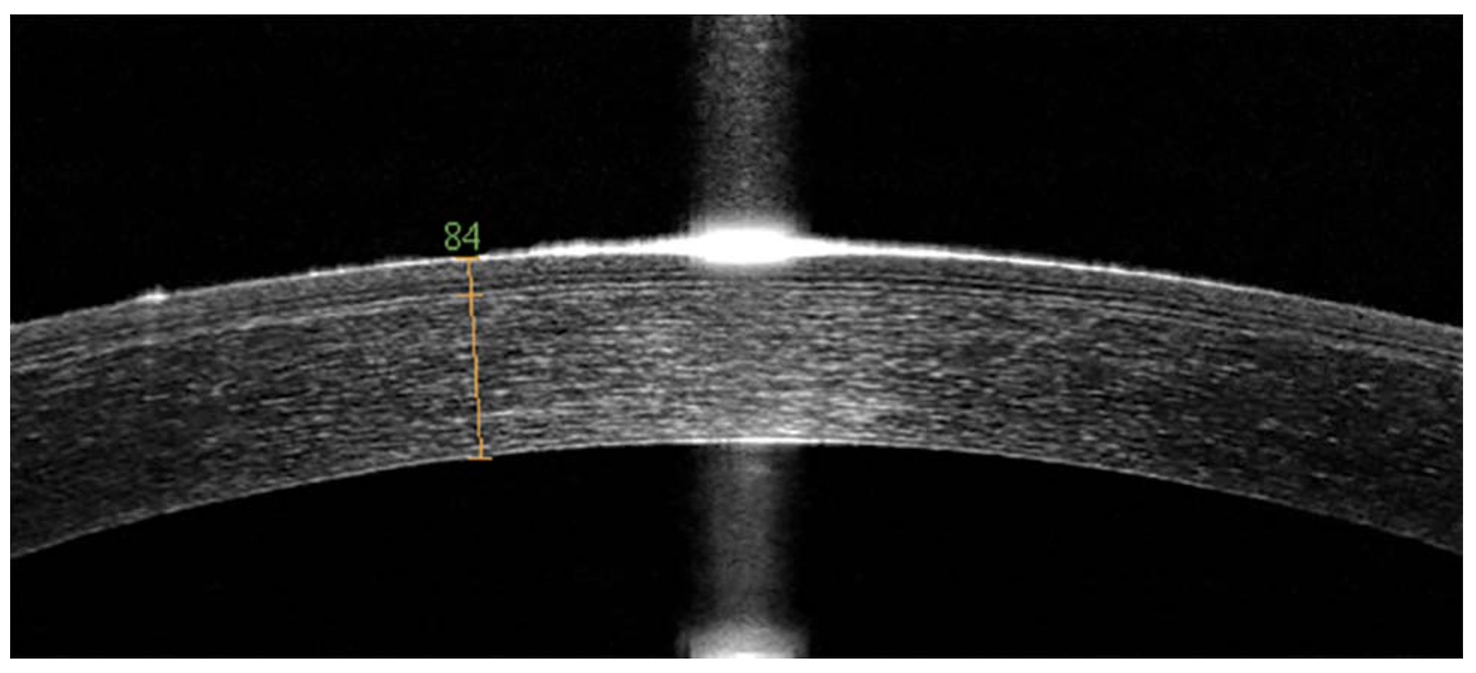 Figura 4. OCT de Segmento Anterior con medición del flap corneal
Figura 4. OCT de Segmento Anterior con medición del flap corneal
El Crosslinking (CXL) es el tratamiento de elección para detener la progresión del queratocono. Sin embargo, los pacientes se quejan del dolor que produce este procedimiento debido a la desepitelización corneal. Es por eso que se realizó un ensayo clínico aleatorizado prospectivo llamado “Cool Crosslinking”7 con el objetivo de evaluar el dolor en 196 ojos de 98 pacientes. Usaron riboflavina a temperatura de 4°C y a temperatura ambiente. Los síntomas como dolor, lagrimeo, fotofobia, sensación de cuerpo extraño e irritación fueron evaluados por los pacientes post operados a través de un cuestionario con escala de 1 al 10 a las 2 horas, al día 1,2,3,4,5 del procedimiento
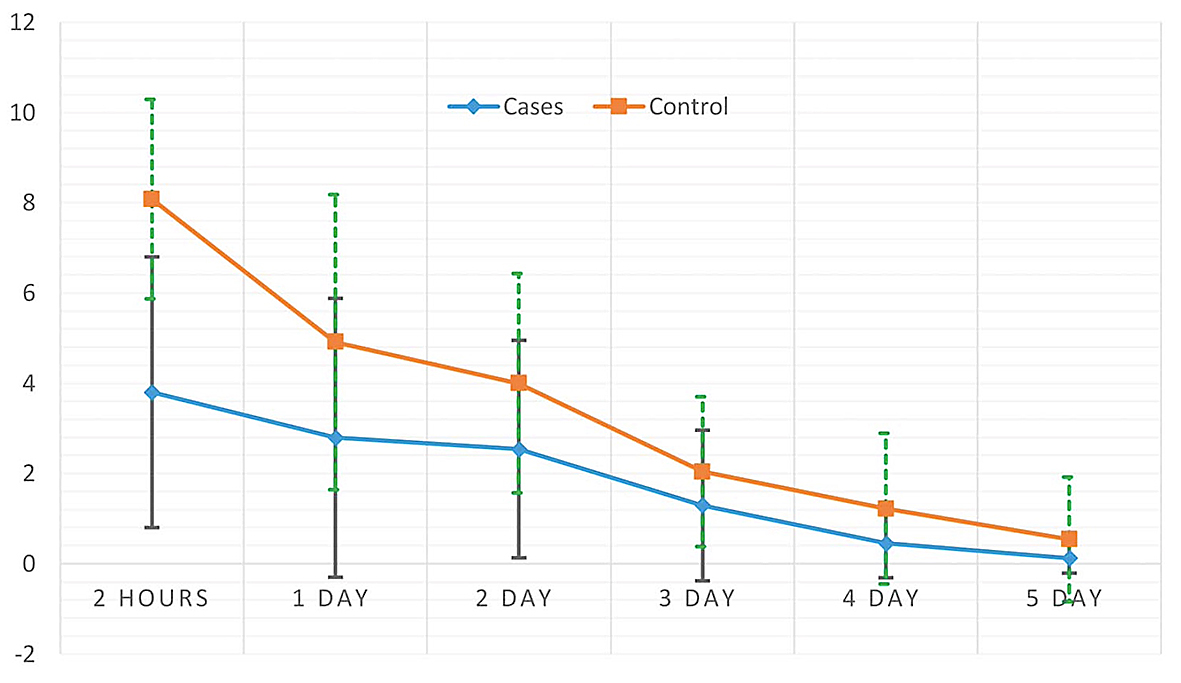 Figura 5. Puntación de la escala de dolor después del tratamiento a las 2 horas, y en los días 1 al 5
Figura 5. Puntación de la escala de dolor después del tratamiento a las 2 horas, y en los días 1 al 5
Este estudio demostró que el dolor y los síntomas asociados disminuyeron significativamente en el grupo de riboflavina a 4 ° C (Figura 5.) En conclusión una pequeña modificación en la temperatura vuelve el post operatorio menos molesto para nuestros pacientes.
Un tema bastante controvertido es la normalización de la superficie anterior de la córnea con queratocono, usando láser excímer personalizado en combinación con crosslinking (CXL-Plus), procedimiento que se basa en la corrección de aberraciones y eliminación de tejido, provocando un debilitamiento de la córnea. Andrea Russo y coloboradores8 evaluaron los resultados clínicos de la queratectomía fotorrefractiva (PRK) usando topografía guiada por frente de onda (TWFG) combinado con CXL. En este estudio prospectivo de serie de casos con un seguimiento a 6 meses incluyeron pacientes con queratocono progresivo, leve a moderado, de grado I o II, con paquimetría corneal de al menos 400 micras, y con un máximo de ablación con láser a 59 micras de estroma.
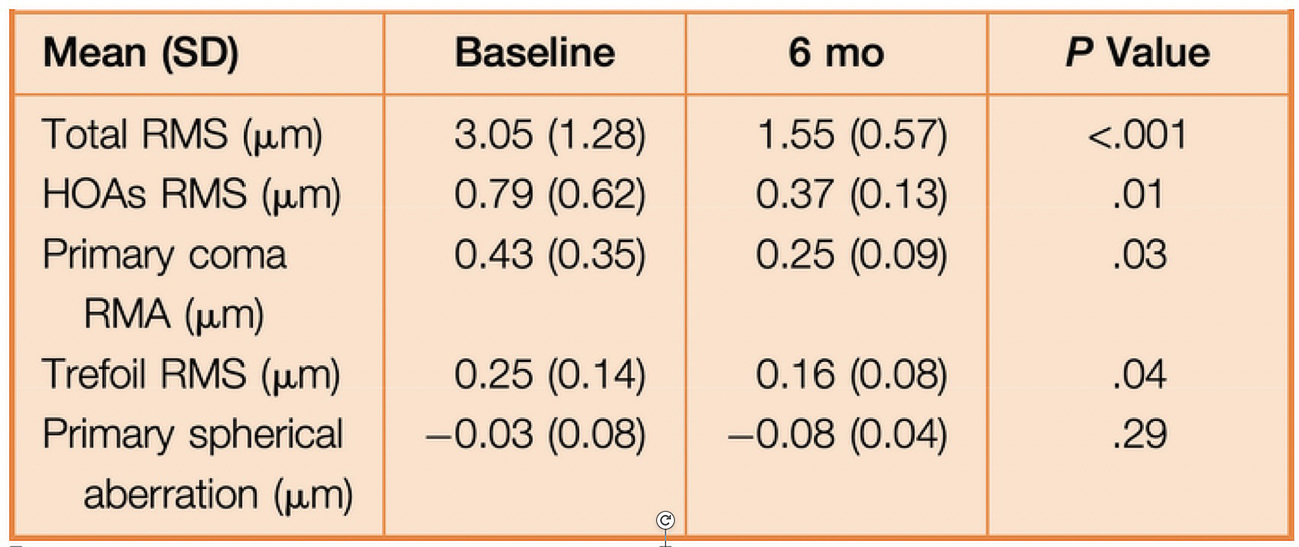 Tabla 1. Datos aberrométricos preoperatorios y postoperatorios en la muestra analizada.
Tabla 1. Datos aberrométricos preoperatorios y postoperatorios en la muestra analizada.
Encontraron una mejora en la agudeza visual corregida (p <0,001). La esfera y el cilindro manifiestos se redujeron significativamente (P ≤ .001), con un total de 20 ojos (57%) y 30 ojos (86%) con un equivalente esférico posoperatorio dentro de ± 0,50 y ± 1,00 dioptrías, y una reducción significativa de los HOA, como el coma primario y el trébol (Tabla 1.)
En las primeras etapas del queratocono, la ablación superficial en combinación con CXL es una técnica segura con resultados prometedores.
Se han realizado varios estudios para investigar la biomecánica corneal en queratocono, con la finalidad de detectar cambios precoces o formas subclínicas. Doris Fraenkel y colaboradores9 evaluaron y compararon estos cambios en queratoconos con asimetría corneal topográfica y tomográfica muy relevante entre ambos ojos , encontrando cambios biomecánicos significativos en ojos que estaban catalogados topográficamente dentro de límites normales, en comparación al grupo control (Figura 6).
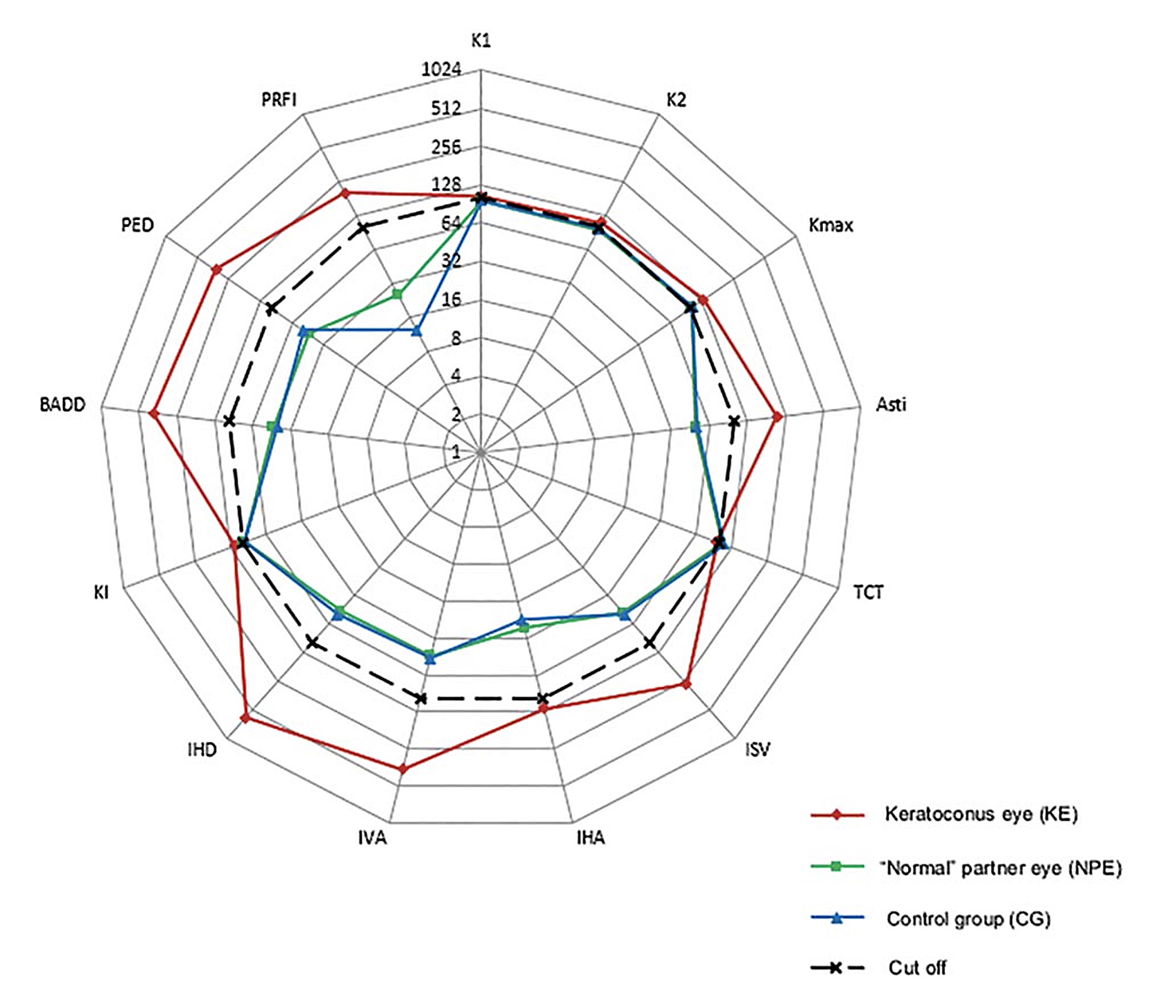 Figura 6. Representación de los valores e índices topográficos y tomográficos para el grupo KE, grupo NPE y CG.
Figura 6. Representación de los valores e índices topográficos y tomográficos para el grupo KE, grupo NPE y CG.
La línea negra representa el punto de corte patológico para la ectasia corneal, que difiere para cada parámetro.
El grupo con asimetría corneal (8,5 ± 1,5 mm Hg) mostró una histéresis corneal significativamente más patológica (p <0,001) comparada con el grupo control. El factor de resistencia corneal también fue significativamente más patológico (p = 0,04) para el grupo de asimetría corneal (8,3 ± 1,5 mm Hg) en comparación con el grupo control.
Queratometría máxima Vs. Pantalla de progresión de ABCD, en el queratocono progresivo: este estudio retrospectivo a cargo de Riccardo Vinciguerra y colaboradores10 tuvo como propósito evaluar la correlación entre los cambios en la queratometría máxima (Kmax) y los valores ABC de la pantalla de progresión ABCD (Pentacam) en el queratocono progresivo en 66 ojos y evaluar si los cambios ABC fueron capaces de detectar la progresión antes que la (Kmax), debido a que muchos estudios toman la queratometría máxima (Kmax) como su parámetro de corte para determinar la progresión y aprobar el tratamiento de Crosslinking (CXL), mostrando una correlación significativa, pero moderada, entre el cambio en Kmax y el cambio en los valores A y B en KC progresivo. Además, más de la mitad de los casos mostraron una progresión documentada antes con la pantalla de progresión ABCD que no se detectó con Kmax. Este estudio sugiere posibles cambios en los criterios de progresión para permitir una intervención más temprana.
En cuanto a la temática actual del Sars-Cov-2, un importante artículo fue publicado en enero 2021 en Ocular Surface.11 Se evaluaron 132 tejidos oculares de 33 pacientes excluidos por el Eye Bank Association of America (EBAA) por positividad para COVID-19 del donante. Los resultados de este análisis post mortem del tejido revelaron positividad en el 13% del tejido (17/132). Estos resultados difieren de otro estudio con una cohorte más pequeña el cual fue publicado en Cornea más temprano este año. Evaluaron 10 ojos de 5 pacientes que fallecieron por COVID-19.12 Analizaron por qRT-PCR diferentes tejidos (estroma corneal, endotelio corneal, conjuntiva limbar, humor acuoso, epitelio corneal) y no encontraron ARN viral en ellos. Concluimos de estos estudios que, a pesar de tener una baja prevalencia, es necesario realizar las pruebas pertinentes en los donantes para trasplante corneal.
Recientemente, se ha tenido mucho enfoque en la preparación de tejidos, especialmente en dispositivos precargados para DMEK. Se obtuvo valiosa información en cuanto a las diferencias en los resultados a largo plazo (1 año) de pacientes sometidos a DMEK con injertos precargados versus no precargados.13 No se encontraron diferencias significativas en agudeza visual, paquimetría y conteo de células endoteliales en estos dos grupos. Las tasas de complicación fueron similares, sin embargo, hubo una diferencia significativa en la tasa de re-bubbling, siendo mayor en los injertos no-precargados (33.3% vs 13.16%). En conclusión, los injertos precargados pueden ser muy útiles al momento de realizar DMEK y esto no afecta los resultados posoperatorios.
Un estudio prometedor sobre el uso de crosslinking para disminuir la neovascularización corneal antes de trasplantes de alto riesgo, fue publicado en Cornea en Febrero de este año.14 Evaluaron 5 pacientes con neovascularización progresiva que fueron sometidos a crosslinking antes de su queratoplastia penetrante. Hubo una reducción del 70.5% de neovascularización periférica y sin casos de revascularización. Al seguimiento, todos los trasplantes permanecieron claros y sin respuesta inmunológica en un periodo promedio de 16.4 semanas.
Muy poco se sabía sobre la influencia de la inflamación intraocular crónica en los trasplantes corneales. En un estudio retrospectivo donde incluyeron 70 ojos de 42 pacientes con uveítis que fueron sometidos a trasplante primario (n=40) y retrasplante (n=30), estudiaron las tasas de fallo del trasplante, entre otras variables.15 El seguimiento en promedio fue de 41 meses, hubo una mayor tasa de fallo en pacientes con uveítis infecciosas, especialmente cuando eran de etiología viral. Los pacientes con trasplantes exitosos, tuvieron la inflamación controlada por mayor tiempo antes del procedimiento que los que fallaron. En este estudio, más de la mitad de los trasplantes fallaron, lo que nos brinda gran información sobre la importancia de controlar la inflamación intraocular por periodos prolongados antes de pensar en realizar un trasplante corneal.
Referencias
- Lu A, Sun Y, Porco TC, Arnold BF, Acharya NR. Effectiveness of the Recombinant Zoster Vaccine for Herpes Zoster Ophthalmicus in the United States. Ophthalmology. 2021.
- Sabater AL, Mousa HM, Quinones X, et al. Use of autologous plasma rich in growth factors fibrin membrane in the surgical management of ocular surface diseases. International ophthalmology. 2021.
- Soifer M, Mousa HM, Stinnett SS, Galor A, Perez VL. Matrix metalloproteinase 9 positivity predicts long term decreased tear production. The ocular surface. 2021;19:270-274.
- Ganesh S, Brar S, Bowry R. Management of small-incision lenticule extraction ectasia using tissue addition and pocket crosslinking. Journal of cataract and refractive surgery. 2021;47(3):407-412.
- Hamilton DR, Chen AC, Khorrami R, Nutkiewicz M, Nejad M. Comparison of early visual outcomes after low-energy SMILE, high-energy SMILE, and LASIK for myopia and myopic astigmatism in the United States. Journal of cataract and refractive surgery. 2021;47(1):18-26.
- Bages-Rousselon Y, Pinkus D, Rivas M, Butron K, Robledo N, Chayet A. Eighty-micron flap femtosecond-assisted LASIK for the correction of myopia and myopic astigmatism. Journal of cataract and refractive surgery. 2021;47(4):445-449.
- Toro-Giraldo L, Morales Flores N, Santana-Cruz O, et al. Cool Crosslinking: Riboflavin at 4°C for Pain Management After Crosslinking for Keratoconus Patients, A Randomized Clinical Trial. Cornea. 2021;40(1):1-4.
- Russo A, Faria-Correia F, Rechichi M, Festa G, Morescalchi F, Semeraro F. Topography/wavefront-guided photorefractive keratectomy combined with crosslinking for the treatment of keratoconus: preliminary results. Journal of cataract and refractive surgery. 2021;47(1):11-17.
- Fraenkel D, Hamon L, Daas L, et al. Tomographically normal partner eye in very asymmetrical corneal ectasia: biomechanical analysis. Journal of cataract and refractive surgery. 2021;47(3):366-372.
- Vinciguerra R, Belin MW, Borgia A, et al. Evaluating keratoconus progression prior to crosslinking: maximum keratometry vs the ABCD grading system. Journal of cataract and refractive surgery. 2021;47(1):33-39.
- Sawant OB, Singh S, Wright RE, 3rd, et al. Prevalence of SARS-CoV-2 in human post-mortem ocular tissues. The ocular surface. 2021;19:322-329.
- Bayyoud T, Iftner A, Iftner T, et al. Absence of Severe Acute Respiratory Syndrome-Coronavirus-2 RNA in Human Corneal Tissues. Cornea. 2021;40(3):342-347.
- Böhm MS, Wylegala A, Leon P, Ong Tone S, Ciolino JB, Jurkunas UV. One-Year Clinical Outcomes of Preloaded Descemet Membrane Endothelial Keratoplasty Versus Non-Preloaded Descemet Membrane Endothelial Keratoplasty. Cornea. 2021;40(3):311-319.
- Schaub F, Hou Y, Zhang W, Bock F, Hos D, Cursiefen C. Corneal Crosslinking to Regress Pathologic Corneal Neovascularization Before High-Risk Keratoplasty. Cornea. 2021;40(2):147-155.
- Hennein L, Lambert NG, Chamberlain W, Hirabayashi K, Rose-Nussbaumer J, Schallhorn JM. Keratoplasty Outcomes in Patients With Uveitis. Cornea. 2021;40(5):590-595.



 Dr. Vicente Morín- Mexico
Dr. Vicente Morín- Mexico
 Dr. Mauricio Vélez Fernández
Dr. Mauricio Vélez Fernández Dr. Juan Duran de la Colina
Dr. Juan Duran de la Colina Dra. Luciene Barbosa
Dra. Luciene Barbosa
 Dr. Julio Fernández Mendy
Dr. Julio Fernández Mendy Dr. Jorge Alió del Barrio
Dr. Jorge Alió del Barrio
 Eugene de Juan, Jr., MD
Eugene de Juan, Jr., MD



