Controversias en Oftalmología: Cirugía de catarata y glaucoma
Dra. María Alejandra Henríquez – Perú
Dra. Consuelo Gajardo Menzel – Perú
Contacto
Dra. María Alejandra Henríquez – mariale_1610@icloud.com
Dra. Consuelo Gajardo Menzel – consuelo_gmn@hotmail.com
La catarata y el glaucoma son dos de las afecciones más comunes que causan disminución de la agudeza visual, y cada una de ellas se vuelve más prevalente con el avance de la edad.1 Sobre los 60 años, la discapacidad visual es una de las principales causas de discapacidad funcional relacionada con la edad, y los pacientes clasifican el miedo a la pérdida de la visión en tercer lugar después del cáncer y la enfermedad cardíaca.2
La principal causa de ceguera irreversible a nivel mundial es el glaucoma, y se espera que aumente a 111.8 millones de personas para el año 2040. Por otra parte, la principal causa de ceguera reversible relacionada con la edad es la catarata, conformando el 33 % de la discapacidad visual en todo el mundo. Un factor de riesgo importante para estas dos enfermedades es la edad, y se espera que su comorbilidad sea común entre los pacientes mayores.
Actualmente la cirugía de facoemulsificación e implantación de lente intraocular es el tratamiento definitivo para catarata logrando en la mayoría de las veces una recuperación total de la visión. En contraparte, el glaucoma aún no tiene una solución definitiva y hasta la fecha sólo se ha logrado evitar la progresión de la enfermedad modificando la presión intraocular.
El control de la PIO después de la facoemulsificación puede ser un desafío en los pacientes con glaucoma. El impacto de la cirugía moderna de catarata en la presión intraocular se ha analizado y descrito en distintos estudios, ya que los efectos de la cirugía de catarata en la PIO en pacientes con glaucoma ha tenido resultados mixtos. Existen series de estudios donde no encuentra una reducción significativa de la PIO, otros que observan efectos significativos pero pequeños y otros estudios proporcionan pruebas de que existe reducción significativa de la PIO posquirúrgica. Por ejemplo, en el Ocular Hypertension Treatment Study se observó una disminución de la PIO media de 16.5 % después de la cirugía de cataratas y en un 39.7 % de los ojos se logró una reducción de ≥20 % de la PIO desde niveles preoperatorios.3 Sin embargo, en términos generales, se informa que la eficacia de la facoemulsificación en la reducción de la PIO está actualmente bien documentada en la literatura. En pacientes con glaucoma primario de ángulo abierto puede ser de 1.4 a 2.0 mmHg 4 y en pacientes con glaucoma primario de ángulo estrecho es mucho más marcada esta reducción, siendo considerada incluso la cirugía como tratamiento de primera línea.5
Realizar una cirugía de catarata simultáneamente con una cirugía de glaucoma o cada una por si sola es una decisión compleja por varias razones. En caso de realizar sólo la cirugía de glaucoma, se puede acelerar la progresión de la catarata y en el caso de realizar sólo la cirugía de catarata, se sabe que esta per se tiene un efecto de reducción en la PIO. Si es una cirugía de cataratas que se realiza posterior a la de glaucoma, puede comprometerse el control de la PIO; y, por otro lado, la realización de una cirugía de glaucoma después de la facoemulsificación puede disminuir la tasa de éxito de la cirugía de glaucoma. En caso de realizarse una cirugía de catarata y glaucoma en simultáneo, se proporciona una reducción superior a 1.62 mmHg en la PIO en comparación con la cirugía de catarata sola a un año posoperatorio (MD -1.62 mmHg, 95 % IC -2.61 a -0.64). Sin embargo, realizar una cirugía combinada, tan tradicional como una FACO + trabeculectomía, puede aumentar la tasa de complicaciones posoperatorias significativas, tales como aplanamiento de cámara anterior, Seidel a nivel conjuntival y desprendimiento coroideo. 6
Otra de las cirugías tradicionales de glaucoma es la cirugía de FACO + dispositivo de drenaje, la cual ofrece un menor riesgo de infección o de complicaciones relacionadas a conjuntiva en comparación con la trabeculectomía. No obstante, la tasa de complicaciones reportadas es hasta de un 39 %,7 considerando el riesgo significativo de diplopía, hipotonía, descompensación corneal y exposición de tubo. La trabeculectomía y los dispositivos de drenaje son los tratamientos disponibles de reducción de PIO más efectivos, pero que, sin embargo, van acompañados de perfiles de seguridad menos ideales. 8
 En los últimos años se ha buscado la posibilidad de manejar ambas patologías en una sola cirugía, pero de una forma efectiva y eficaz. En las últimas dos décadas se introdujo el concepto de cirugía de glaucoma mínimamente invasiva (MIGS, por sus siglas en inglés) que corresponde a un conjunto de procedimientos que han demostrado proporcionar una reducción sostenida de la PIO sin las desventajas de la medicación hipotensiva ocular (por ejemplo, falta de cumplimiento, enfermedad de la superficie ocular, costo) o el riesgo adicional sustancial asociado con las cirugías filtrantes.9 A menudo, los MIGS se pueden combinar con la cirugía de cataratas mediante facoemulsificación usando la misma incisión en córnea clara de la FACO. Hasta la fecha, los procedimientos MIGS disponibles ofrecen resultados más modestos que la cirugía de glaucoma tradicional, pero con el beneficio de un perfil de riesgo más seguro y con otras ventajas como las siguientes: una microincisión interna que ahorra conjuntiva y facilita la cirugía futura de glaucoma, si fuese necesario; traumatismo tisular mínimo; eficacia moderada; y recuperación visual rápida.10
En los últimos años se ha buscado la posibilidad de manejar ambas patologías en una sola cirugía, pero de una forma efectiva y eficaz. En las últimas dos décadas se introdujo el concepto de cirugía de glaucoma mínimamente invasiva (MIGS, por sus siglas en inglés) que corresponde a un conjunto de procedimientos que han demostrado proporcionar una reducción sostenida de la PIO sin las desventajas de la medicación hipotensiva ocular (por ejemplo, falta de cumplimiento, enfermedad de la superficie ocular, costo) o el riesgo adicional sustancial asociado con las cirugías filtrantes.9 A menudo, los MIGS se pueden combinar con la cirugía de cataratas mediante facoemulsificación usando la misma incisión en córnea clara de la FACO. Hasta la fecha, los procedimientos MIGS disponibles ofrecen resultados más modestos que la cirugía de glaucoma tradicional, pero con el beneficio de un perfil de riesgo más seguro y con otras ventajas como las siguientes: una microincisión interna que ahorra conjuntiva y facilita la cirugía futura de glaucoma, si fuese necesario; traumatismo tisular mínimo; eficacia moderada; y recuperación visual rápida.10
La cirugía combinada de facoemulsificación y glaucoma no penetrante, o MIGS, se está volviendo cada vez más popular como alternativa quirúrgica a la faco-trabeculectomía e indicada principalmente a pacientes con glaucoma de estadios leve a moderado.8
 Los cuatro enfoques principales de la reducción de la PIO mediante MIGS incluyen el 1) aumento del flujo de salida trabecular mediante la derivación de la malla trabecular yuxtacanalicular, 2) el aumento del flujo uveoescleral a través de vías supracoroidales, 3) la reducción de la producción acuosa del cuerpo ciliar o 4) la creación de una vía de drenaje subconjuntival 8.
Los cuatro enfoques principales de la reducción de la PIO mediante MIGS incluyen el 1) aumento del flujo de salida trabecular mediante la derivación de la malla trabecular yuxtacanalicular, 2) el aumento del flujo uveoescleral a través de vías supracoroidales, 3) la reducción de la producción acuosa del cuerpo ciliar o 4) la creación de una vía de drenaje subconjuntival 8.
En Oftalmosalud, Instituto de Ojos de Lima, Perú, trabajamos con dos de las vías de reducción de presión intraocular con MIGS, utilizando la canaloplastía de abordaje interno para aumento de salida de humor acuoso vía malla trabecular, y la endociclofotocoagulación para disminución de producción de humor acuoso.
La canaloplastía de abordaje interno es una viscocanalostomía del canal de Schlemm, en el cual, a través de una incisión corneal temporal y bajo visualización directa utilizando goniolente, se realiza una microgoniotomía en la malla trabecular nasal (Figura 1) para introducir un microcatéter flexible con micropinzas. Una vez realizada la inserción al canal de Schlemm, se avanza en 360° (guiado por una luz roja) y se realiza el retiro del catéter con inyección de viscoelástico para viscodilatar el canal (Figura 2). Tiene como objetivo tratar de manera efectiva a los siguientes tres sitios principales de resistencia al flujo de salida: patología de la malla trabecular (TM), colapso del canal de Schlemm y colapso o atrofia de los canales del colector.
Gallardo et al. muestran resultados a 12 meses posoperatorios de FACO asociado a canaloplastía AB interno con una reducción media de la PIO de 31.7% (P, 0.001); con una reducción de PIO de más del 20% en el 88.2% de los ojos y disminución de medicación en un 71.1% (P= 0,001).11
En general, la frecuencia de complicaciones quirúrgicas y posquirúrgicas de este procedimiento son bajas y no graves. Los eventos adversos se limitan habitualmente a sangrado intraoperatorio en el sitio de goniotomía y desarrollo de microhifema posoperatorio, los cuales habitualmente resuelven en una semana sin secuelas.
En la endociclofotocoagulación (ECP), se aplica un láser de diodo que emite luz pulsada de onda continua a 810 nm y que está asociado a un haz de puntería helio-neón. A través de un sistema de fibra óptica, en una sonda de calibre 19, se puede observar bajo visualización directa a los procesos ciliares que pudieron irradiar la energía del láser al epitelio del cuerpo ciliar (Figura 3), lo que puede llevar subsecuentemente a una reducción de la producción de humor acuoso.
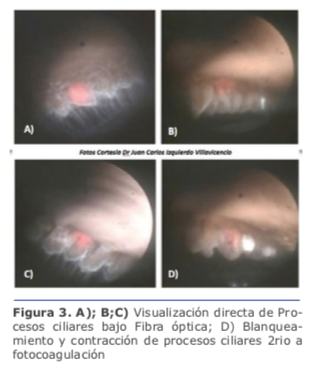 Lindfield et al. encontraron que los ojos que tenían faco-ECP tuvieron una disminución en la PIO media preoperatoria de 21.5 +/1.6 mmHg a 14.4 +/0.8 mmHg después 2 años. Además, el procedimiento produjo menos complicaciones que la facoemulsificación combinada a la trabeculectomía.10
Lindfield et al. encontraron que los ojos que tenían faco-ECP tuvieron una disminución en la PIO media preoperatoria de 21.5 +/1.6 mmHg a 14.4 +/0.8 mmHg después 2 años. Además, el procedimiento produjo menos complicaciones que la facoemulsificación combinada a la trabeculectomía.10
En pacientes con glaucoma no controlado con terapia médica máxima y sin cirugía de drenaje previa que fueron sometidos a FACO+ECP se observan resultados posoperatorios a 3 años de una reducción de la presión intraocular media en 28.8%, 26.2% y 25.1% a los 12, 24 y 36 meses, respectivamente (P=0.0001), sin diferencias estadísticamente significativas en el número de medicamentos para el glaucoma y con una tasa de complicaciones del 10 %, en el que el evento adverso más significativo era edema macular cistoide. Los pacientes lograban una disminución modesta, pero significativa, de PIO con una tasa de complicaciones más baja que otros procedimientos (dispositivos de drenaje, trabeculectomia, etc.).12
En el estudio de Izquierdo Villavicencio et al. se evaluó la efectividad de la facoemulsificación, la viscogoniosinequiólisis (VGSL) y la endociclofotocoagulación (ECP) combinadas en pacientes con glaucoma crónico moderado de ángulo cerrado (CACG) con sinequias anteriores periféricas ≥90° no controladas con medicamentos hipotensores ni iridotomía previa. Se observó una reducción de PIO preoperatoria de 18.2 mmHg a PIO posoperatoria a 6 meses de 12.8 mmHg, con reducción de los medicamentos hipotensores estadísticamente significativa de 2.34 ± 1.66 antes de la operación a 1.31 ± 2.6 en posoperatorio (p <0.001) y sin complicaciones clínicamente significativas, lo que demuestra ser una técnica segura y eficaz.13
Dada las ventajas de los MIGS y su posible combinación con la cirugía de catarata, están surgiendo nuevas alternativas de cirugías de glaucoma mínimamente invasivas ya que ayudan a disminuir la PIO y reducir potencialmente la dependencia de los medicamentos tópicos y tienen un efecto profundo en la calidad de vida del paciente.10 Sin embargo, se necesitan más estudios controlados aleatorizados prospectivos para comparar estos procedimientos y el efecto sinérgico con la cirugía de catarata, así como sus efectos a largo plazo sobre la estabilidad de la PIO y la progresión del glaucoma.
Bibliografia:
- Francis BA, Berke SJ, Dustin L, Noecker R. Endoscopic cyclo- photocoagulation combined with phacoemulsification versus phacoemulsification alone in medically controlled glaucoma. J Cataract Refract Surg. 2014 Aug;40(8):1313–21.
- Armstrong JJ, Wasiuta T, Kiatos E, Malvankar-Mehta M, Hut- nik CML. The Effects of Phacoemulsification on Intraocular Pressure and Topical Medication Use in Patients With Glau- coma: A Systematic Review and Meta-analysis of 3-Year Data. J Glaucoma. 2017 Jun;26(6):511–22.
- Masis M, Mineault PJ, Phan E, Lin SC. The role of phacoe- mulsification in glaucoma therapy: A systematic review and meta-analysis. Surv Ophthalmol. 2018 Oct;63(5):700–10.
- Shingleton BJ, Pasternack JJ, Hung JW, O’Donoghue MW. Three and five year changes in intraocular pressures after clear corneal phacoemulsification in open angle glaucoma patients, glaucoma suspects, and normal patients. J Glau- coma. 2006 Dec;15(6):494–8.
- Azuara-Blanco A, Burr J, Ramsay C, Cooper D, Foster PJ, Friedman DS, et al. Effectiveness of early lens extraction for the treatment of primary angle-closure glaucoma (EA- GLE): a randomised controlled trial. The Lancet. 2016 Oct 1;388(10052):1389–97.
- Zhang ML, Hirunyachote P, Jampel H. Combined sur- gery versus cataract surgery alone for eyes with cataract and glaucoma. Cochrane Database Syst Rev. 2015 Jul 14;(7):CD008671.
- Gedde SJ, Schiffman JC, Feuer WJ, Herndon LW, Brandt JD, Budenz DL, et al. Treatment outcomes in the Tube Versus Trabeculectomy (TVT) study after five years of follow-up. Am J Ophthalmol. 2012 May;153(5):789–803.e2.
- Richter GM, Coleman AL. Minimally invasive glaucoma sur- gery: current status and future prospects. Clin Ophthalmol Auckl NZ. 2016;10:189–206.
- Samuelson TW, Sarkisian SR, Lubeck DM, Stiles MC, Duh Y-J, Romo EA, et al. Prospective, Randomized, Controlled Pivotal Trial of an Ab Interno Implanted Trabecular Micro-Bypass in Primary Open-Angle Glaucoma and Cataract: Two-Year Results. Ophthalmology. 2019 Jun;126(6):811–21.
- Moghimi S, Hamzeh N, Mohammadi M, Khatibi N, Bowd C, Weinreb RN. Combined glaucoma and cataract surgery: Comparison of viscocanalostomy, endocyclophotocoagu- lation, and ab interno trabeculectomy. J Cataract Refract Surg. 2018 May;44(5):557–65.
- Gallardo MJ, Supnet RA, Ahmed IIK. Viscodilation of Schlemm’s canal for the reduction of IOP via an ab-interno approach. Clin Ophthalmol Auckl NZ. 2018;12:2149–55.
- Smith M, Byles D, Lim L-A. Phacoemulsification and endo- cyclophotocoagulation in uncontrolled glaucoma: Three-year results. J Cataract Refract Surg. 2018 Sep;44(9):1097–102.
- Izquierdo Villavicencio JC, Agudelo Arbelaez N, Lastra BR, Ramirez I, Quezada F, Ponte MC, et al. Primary Outcomes of Patients with Chronic Angle-Closure Glaucoma Treated with Combined Phacoemulsification, Viscogoniosynechialy- sis, and Endocyclophotocoagulation [Internet]. Journal of Ophthalmology. 2019 [cited 2019 Jun 23]. Available from: https://www.hindawi.com/journals/joph/2019/6378489/




 En casos de queratomileusis o LASIK, mantenga su rutina de cirugía convencional evitando manipular el flap y prevenir así la posible siembra de células epiteliales en la entrecara. Generalmente uso metilcelulosa sobre la córnea, lo que evita el constante goteo de BSS que puede hiperhidratar el epitelio y facilitar una epitelización de la interfase o dentro de las incisiones en las queratotomías refractivas, las cuales ocasionalmente pueden ser mas frágiles y poco compactas. En pacientes con PRK, anticipe la presencia o no de opacidad (haze) que pueda dificultar algunos pasos como la capsulorrexis.
En casos de queratomileusis o LASIK, mantenga su rutina de cirugía convencional evitando manipular el flap y prevenir así la posible siembra de células epiteliales en la entrecara. Generalmente uso metilcelulosa sobre la córnea, lo que evita el constante goteo de BSS que puede hiperhidratar el epitelio y facilitar una epitelización de la interfase o dentro de las incisiones en las queratotomías refractivas, las cuales ocasionalmente pueden ser mas frágiles y poco compactas. En pacientes con PRK, anticipe la presencia o no de opacidad (haze) que pueda dificultar algunos pasos como la capsulorrexis.


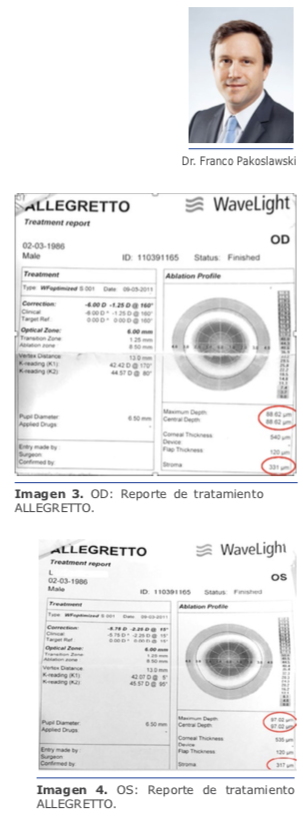 En este caso la medición de la cámara anterior es de 2.75 mm, lo que contraindica la lente de mi elección, que es la de cámara posterior, por lo que solo me queda una posibilidad que es practicar PRK con mitomicina, con la que tengo 25 años de experiencia y nunca he tenido una ectasia, aun en casos límites como este.
En este caso la medición de la cámara anterior es de 2.75 mm, lo que contraindica la lente de mi elección, que es la de cámara posterior, por lo que solo me queda una posibilidad que es practicar PRK con mitomicina, con la que tengo 25 años de experiencia y nunca he tenido una ectasia, aun en casos límites como este.