
Dr. Juan José Mura Chile
En un mundo en que las necesidades de los pacientes han cambiado (uso de computador, teléfonos inteligentes, dispositivos de lectura), en que los resultados esperados han cambiado (con un 90 % de los pacientes dentro de ±0,50 D en relación a emetropía), en que la tecnología ha cambiado (biometría óptica, sistemas de alineación y corrección intraope- ratoria), pero por sobre todo en que la publicidad ha cambiado y se dirige directamente a los pacientes, la cirugía de catarata hoy en día sin duda alguna es un procedimiento refractivo.
Enfrentamos una alta exigencia proveniente de pacientes informados y con altas expectativas frente a los resultados. Pero, por otro lado, el conocimiento disponible nos permite optimizar nuestros resultados y minimizar las complicaciones.
Cuando la agudeza visual para lejos sin corrección ≥20/25 alcanza alrededor del 85-90 % (87 % en análisis de datos propios) y resultados de 20/20 en más del 50 % de los pacientes (55 % en análisis de datos propios), los factores que nos alejan de esta zona deben ser identificados y corregidos.
En este sentido, el principal problema que se debe solucionar es el astigmatismo residual. Es la principal causa de pacientes insatisfechos, incluso pequeños astigmatismos son causantes de grandes problemas, siendo que esto es especialmente válido en el caso de los lentes premium.
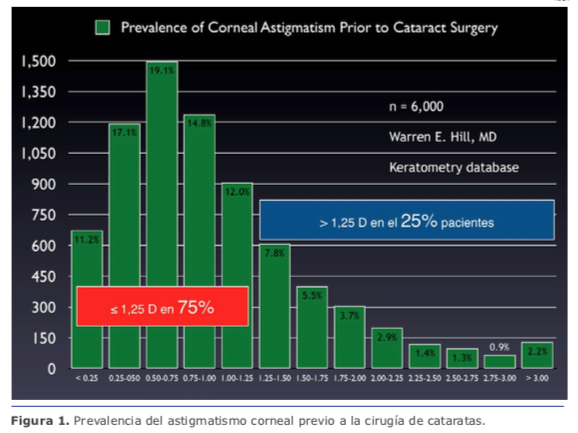
La distribución del astigmatismo en la población general es bastante regular1. Ver Figura 1.
Esta regularidad en la distribución permite una planificación bastante estandarizada para la corrección astigmática. En este contexto, debo precisar que en las siguientes líneas nos referiremos a la corrección del astigmatismo asociado a la cirugía de catarata en pacientes con córneas normales y sin crugías previas; para queratocono, posqueratoplastia penetrante, queratotomías radiales y astigmáticas, la predictibilidad de las técnicas y parámetros que vamos a analizar baja en forma sustancial.
Revisando la distribución podemos decir que el 75 % de los pacientes tienen astigmatismo ≤1.25 D, lo cual permite la corrección intraoperatoria con la posición y tamaño de la incisión principal en el 48 % de ellos (≤0.75 D) y con incisiones limbares relajantes (ILR) en un 27 % adicional (entre 0.75 y 1.25 D).
Para la corrección del astigmatismo es muy importante destacar el marcado.
La disponibilidad de sistemas asistidos por computadora, como el Zeiss Callisto Eye (Carl Zeiss AG, Dublin, CA) o el Alcon Verion Image Guided System (Alcon Laboratories, Inc., Fort Worth, TX), ha permitido eliminar las marcas físicas (potencial toxicidad epitelial y dolor), brindando soporte para la realización de las ILR, incisiones y capsulorrexis, además de la alineación exacta de los lentes tóricos. Ver Figura 2.
En el caso de no disponer de un sistema de alineación integrado, la marcación manual debe ser siempre con el paciente sentado, por la posibilidad de ciclotorsión, recordemos que con el cambio de posición en el 60 % de los casos hay 2 grados de ciclotorsión, en el 22 % hay 5 grados y en el 6 % de los ojos llegamos a 7 grados de ciclotorsión. Existen muchos métodos, en la lámpara de hendidura, en la misma camilla operatoria, y existen varios tipos de marcadores, con nivel, electrónicos, de péndulo. La elección depende de la preferencia individual. Durante muchos años utilicé el marcador de péndulo con excelentes resultados. Ver Figura 3.
Idealmente tener la impresión del plan siempre visible durante la cirugía, además de un segundo registro en un pizarrón. Ver Figura 4.
Para las ILR recomiendo utilizar este calculador online (www.lricalculator.com) o una apli- cación para smartphone llamada LRI CALC (https://appadvice.com/app/lri-calc-limbal- relaxing-incisions-calculator/393310977).
Para obtener óptimos resultados, la ILR debe tener 90 % de profundidad. Personalmente, realizo una paquimetría ultrasónica una vez que el paciente está dentro del pabellón. Para la realización de las ILR, utilizo el cuchillete de diamante Elite II® Diamond Micrometer de Mastel® (https://mastel.com/product/ elite-ii-micrometer/), que ofrece saltos de 10 μ (con un rango entre 500 y 800 μ).
 Con esto, como fue mencionado, tenemos resuelto el 75 % de los astigmatismos. En mi práctica, las ILR no son una alternativa en astigmatismos ≥1.50 D (la regresión es casi de regla). Para esos casos, recomiendo lentes intraoculares tóricos.
Con esto, como fue mencionado, tenemos resuelto el 75 % de los astigmatismos. En mi práctica, las ILR no son una alternativa en astigmatismos ≥1.50 D (la regresión es casi de regla). Para esos casos, recomiendo lentes intraoculares tóricos.
Revisemos algunas consideraciones antes de entrar en el tema.
Hayashi2 ha estudiado y reportado el com- portamiento del astigmatismo posoperatorio en el largo plazo. En la mayoría de las personas luego de la cirugía de catarata hay un cambio de astigmatismo desde a favor de la regla (WTR) hacia en contra de la regla (ATR) en una tasa promedio de 0.34 D por década. Esto quiere decir que, si uno apunta a 0.35 D WTR como astigmatismo residual, el paciente estará muy satisfecho por 20 años o más.
En la prescripción de anteojos siempre se recomienda ser muy precavido al corregir astigmatismo y no invertirlo. En la cirugía de catarata es perfectamente seguro y bien tolerado invertir una pequeña cantidad de astigmatismo, así en los pacientes con astigmatismo ATR al apuntarse a 0.35 D WTR según lo recomendado previamente, no se afecta el resultado, por el contrario, se mejora en el largo plazo.
Sin duda, actualmente la mejor opción disponible es el calculador tórico de Barrett (https://www.myalcon-toriccalc.com/#/calculator; http://ascrs.org/barrett-toric-cal- culator), que considera la posición efectiva del lente y la estimación teórica del astigma- tismo corneal posterior en el cálculo, con lo cual logra 75 % de los pacientes en ±0.50 D de astigmatismo residual.
La importancia de la cara posterior de la córnea en la corrección fue demostrada por Koch de manera muy elegante,3 concluyendo que, si se ignora el astigmatismo corneal posterior, se puede llegar a una estimación incorrecta del astigmatismo total. Si sólo se seleccionan LIOs tóricos a partir del astigmatismo corneal anterior, se puede llegar a una hipercorrección en los ojos que tienen astigmatismo WTR y a una hipocorrección en aquellos ojos que tienen astigmatismo ATR. A partir de estas observaciones, la recomendación es LIO tórico que hipocorrija levemente por 0.5 D a pacientes con astigmatismo WTR y que hipercorrija levemente por 0.2 D a pacientes con astigmatismo ATR, según el análisis de vectores para el cálculo tórico. Las fórmulas que consideran el nomograma de Baylor3 logran subir de 33 % a 50 % los pacientes en ±0.50 D de astigmatismo residual. Al utilizar la fórmula Abulafia-Koch, el calculador PhysIOL (https:// www.physioltoric.eu) logra resultados comparables al calculador de Barrett, pero sólo para lentes patentados.
 Durante mucho tiempo la recomendación fue determinar nuestro astigmatismo quirúrgi- co inducido (SIA) considerando un valor absoluto y no un vector como realmente debemos hacerlo. Actualmente la recomendación es utilizar el valor de centroide de 0.1 de SIA en el calculador de Barrett para los cirujanos que operan por temporal, lo que brinda resultados consistentes, con muy poca variación, incluso utilizando incisiones de tamaño variable entre 2.20 mm y 2.75 mm.
Durante mucho tiempo la recomendación fue determinar nuestro astigmatismo quirúrgi- co inducido (SIA) considerando un valor absoluto y no un vector como realmente debemos hacerlo. Actualmente la recomendación es utilizar el valor de centroide de 0.1 de SIA en el calculador de Barrett para los cirujanos que operan por temporal, lo que brinda resultados consistentes, con muy poca variación, incluso utilizando incisiones de tamaño variable entre 2.20 mm y 2.75 mm.
 Dicho esto, para astigmatismos entre 1.5 D y 4.25 D (desde 0.4 D en astigmatismo ATR, pues recordemos que debemos invertirlo a 0.4 WTR), en lo personal utilizo la plataforma Acrysof® Toric. Con este grupo de pacientes, agregamos un 24 % de los casos, con lo que tenemos cu-
Dicho esto, para astigmatismos entre 1.5 D y 4.25 D (desde 0.4 D en astigmatismo ATR, pues recordemos que debemos invertirlo a 0.4 WTR), en lo personal utilizo la plataforma Acrysof® Toric. Con este grupo de pacientes, agregamos un 24 % de los casos, con lo que tenemos cu-
bierto el 99 % del total.
Al implantar un LIO tórico debemos tener especial cuidado en la retirada del viscoelástico, con énfasis en el espacio detrás del LIO. La permanencia de este favorece la rotación posterior y, con ello, el compromiso del efecto corrector. Por cada grado de rotación del eje se pierde el 3.3 % del poder del cilindro; con 30o de rotación hay una pérdida total de la corrección astigmática y con una rotación de 60o terminamos con el doble del astigmstismo con que empezamos.
En los pacientes con astigmatismos entre 4.5 D y 5.5 D (0.7 % del total) personalmente me siento muy cómodo utilizando una combinación de LIO tórico + ILR. Debemos recordar que en el cálculo de la ILR no debemos incluir el SIA, pues ya fue utilizado en el cálculo del LIO tórico. Hasta aquí hemos enfrentado el 99.7 % de los casos.
El 0.3 % restante corresponde a astigmatis- mos altos, fuera de la plataforma habitual, hablamos de casos con valores ≥5.75 D. En estos pacientes debemos extremar las pre- cauciones antes descritas en todos los pasos previos, pues pequeñas variaciones pueden provocar errores significativos por la magnitud del defecto a corregir.
Para estos pacientes tengo experiencia en 3 plataformas.
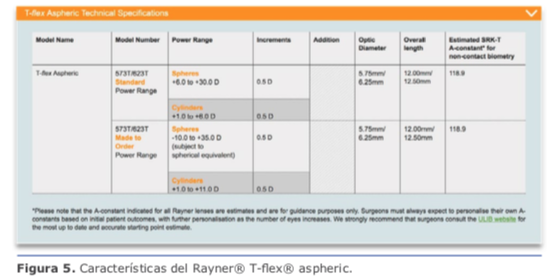
Rayner® T-flex aspheric (https://www.ray- ner.com/en/iols/toric/t-flex-aspheric-toric), con corrección astigmática hasta 11.00 D (en saltos de 0.50 D) hechos a pedido (hasta 6.00 D en modelo estándar). Ver figuras 5 y 6.
Humanoptics® Torica-aA/aAY con corrección astigmática hasta 20.00 D (en saltos de 0.50 D) en el modelo estándar. También se pueden solicitar mayores correcciones astigmáticas (hasta 40.00 D en forma personalizada). Ver figuras 7 y 8.
Finalmente tenemos disponible la plataforma Zeiss® AT Torbi 709M® con correcciones hasta 12.00 D en saltos de 0.50 D en forma estándar (https://www. zeiss.com/meditec/int/products/ ophthalmology-optometry/cata- ract-portfolio/iols/toric-iols/toriciol-family.html#attorbi709mmp) Ver figuras 9 y 10.
En pacientes extremos en los cuales es difícil asegurar estabilidad rota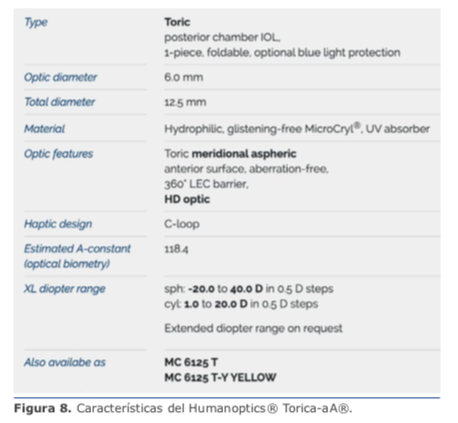 cional del LIO producto del diámetro del saco capsular es importante saber que contamos con el anillo endocapsular (CTR) de Henderson, manufacturado por FCI® MR-10C (https://fci-ophthalmics.com/pro- ducts/henderson-ctr) y Morcher® Eyejet CTR type 10C (http://www. morcher.com/nc/en/products/cap- sular-rings.html). Este CTR fue diseñado para facilitar la aspiración de la corteza, pero dado su diseño se puede utilizar para entregar soporte adicional al LIO y evitar movimientos posteriores. Ver figura 11.
cional del LIO producto del diámetro del saco capsular es importante saber que contamos con el anillo endocapsular (CTR) de Henderson, manufacturado por FCI® MR-10C (https://fci-ophthalmics.com/pro- ducts/henderson-ctr) y Morcher® Eyejet CTR type 10C (http://www. morcher.com/nc/en/products/cap- sular-rings.html). Este CTR fue diseñado para facilitar la aspiración de la corteza, pero dado su diseño se puede utilizar para entregar soporte adicional al LIO y evitar movimientos posteriores. Ver figura 11.
 La capsulorrexis debe cubrir 0.50 mm a 0.75 mm del borde del LIO en 360o, de tal forma que podamos prevenir el descentramiento, la capsulofimosis y las opacidades capsulares posteriores. Al quedar parte del LIO descubierto, se pueden ver rápidamente desplazamientos de la óptica que comprometen significativamente los resultados.
La capsulorrexis debe cubrir 0.50 mm a 0.75 mm del borde del LIO en 360o, de tal forma que podamos prevenir el descentramiento, la capsulofimosis y las opacidades capsulares posteriores. Al quedar parte del LIO descubierto, se pueden ver rápidamente desplazamientos de la óptica que comprometen significativamente los resultados.
Las mismas precauciones y conductas se toman con los lentes multifocales tóricos. Respecto a esto, el gran desafío pendiente para LIO multifocales tóricos es lograr que
el centrado sea en el eje visual y no en el saco capsular, ya que mientras no se logre contro- lar ese aspecto del implante de LIO difractivos, estamos lejos de poder indicarlos en pacientes post cirugía refractiva, pues las zonas ópticas no coinciden.
Por último, si a pesar de todos nuestros esfuerzos, obtenemos como resultado un astigmatismo residual significativo, tenemos la posibilidad de Bioptics o el implante de un suplemento (add-on) en el surco, disponibles tanto en Rayner® con su modelo Sulcoflex® (https://www. rayner.com/en/iols/supplemen- tary/sulcoflex-toric) y en 1st Q® con AddOn® (https:// www.1stq.de/en/intraocular- lenss). Ver figuras 12 y 13.
Teniendo en cuenta todo lo expuesto, se pueden lograr resultados muy satisfactorios en la corrección del astigmatismo asociado a la cirugía de catarata.
Es importante tomar en consideración las recomendaciones generales que uno pueda obtener de publicaciones como ésta u otras más claras y didácticas, pero esto no es suficiente: para manejar el astigmatismo es muy importante y fundamental ir construyendo una experiencia personal, tabular nuestros resultados, seguir a los pacientes en el tiempo y afinar nuestro rendimiento frente a los distintos contextos.
